Artroza
| Artroza | |
|---|---|
| Latinski | Arthrosis, Osteoarthrosis |
 | |
| Klasifikacija i spoljašnji resursi | |
| Specijalnost | reumatologija ortopedija |
| Patient UK | Artroza |
Artroza, osteoartroza, osteoartritis [a], (lat. arthrosis, osteoarthrosis) je degenerativno oboljenje perifernih zglobova. Bolest nastaje kao posledica degenerativnih promena u pojedinim delovima zgloba - hrskavica, zglobna čaura, zglobne veze - zbog istrošenosti i upotrebe zgloba pod velikim opterećenjem, što dovodi do subhondralne skleroze kosti i hipertrofičnih promena po obodu kosti (osteofiti)[1] Promene najpre zahvataju zglobnu hrskavicu, a kasnije i koštano i okolno meko tkivo. Promene na hrskavici razvijaju se određenom brzinom, prvenstvenom na mestima najvećeg opterećenja u obliku omekšanja i postupne degeneracije. Ako bolest zahvati veći broj zglobova onda govorimo o poliartrozi.[1]
Degenerativna oboljenja zglobova su rasprostranjene bolesti, od kojih pretežno obolevaju starije osobe, mada i mlađi nisu pošteđeni. Od ove bolesti podjednako su ugroženi i muškarci i žene, nešto više žene posle 55 godine. U jednom istraživanju u Engleskoj, artroza je otkrivena u 87% žena i 83% muškaraca u dobi od 55. do 64. godine života. Utvrđena je i u 10% ispitanika u dobi od 15. do 25. godine.[2][3]
Artrotične promene rendgenološki su otkrivene kod 80% ispitanika starijih od 55 godina, dok je kliničke manifestacije imalo samo 15-20% ispitanika. U razvijenim zemljama degenerativna oboljenja zglobova su na prvom mestu među uzrocima odsustvovanja sa posla, što govori o njihovom izuzetnom epidemiološkom značaju[4].
Artroza se ne može izlečiti. Ona će se najčešće pogoršati tokom vremena. Međutim, pravilnim i kontinuiranim lečenjem simptomi se mogu kontrolisati[5][6] .
Prognoza degenerativnih oboljenja zglobova je relativno dobra osim kod koksartroze i gonartroze. Sama bolest ne utiče na opšte stanje i dužinu života[1].
Etimologija
[uredi | uredi izvor]
Termin artroza (osteoartritis) generalno označava grupu bolesti različitih etiologija sa sličnim biološkim, morfološkim i kliničkih ishodom, u kome patološki proces obuhvata ne samo promene na zglobnoj hrskavici, već i promene na celom zglobu, uključujući subhondralni deo kosti, ligamente, zglobne kapsule, sinovijalne membrane i periartkularne (okolozglobne) mišiće.[1]
Kako su u osnovi bolesti degenerativne promene, primarno izazvane degeneracijom hrskavice, na koju se nadovezuje inflamatorni odgovor, artroza je često nazivana i artritis. Kako je artroza uvek povezana i sa deformacijom koštanog tkiva, stoga se ona često nazivala i osteoartritis ili deformišući artritis (lat. arthritis deformans). Tako su tokom vremena za ovu bolest upotrebljavani mnogi nazivi kao što su; artritis, starački artritis, deformišući artritis, hipertrofični osteoartritis, artroza, osteoartroza.[1]
Kako se danas svi reumatolozi slažu da je artroza degenerativno oboljenje izazvano degeneracijom hrskavice a ne zapaljenjskim procesom, polako se napušta primena naziva sa prefiksom „itis“ (lat. itis) na završetku dijagnoze.[7] I pored toga terminološki - osteoartroza, artritis, osteoartritis, deformišući artritis - trenutno su u MKB-10: Međunarodnoj klasifikaciji bolesti predstavljeni kao sinonimi iste bolesti.[8] Najčešće, korišćenim terminom „osteoartritis“ u praksi služi za označavanje hronične progresivne bolesti sinovijalnih zglobova.[9]
Ako bolest zahvati veći broj zglobova onda govorimo o poliartrozi, najčešće prisutnoj na malim zglobovima (npr zglobovima kičmenog stuba). Tako se u poslednje vreme sve češće u literaturi nailazi i na termin „degenerativno oboljenje zglobova i kičme.“[1].
Izolovani ili lokalizovani oblici artroza (koji se javljaju samo na jednom zglobu) nazivaju se monoartroza–monoosteoartroza, a generalizovani oblici na više zglobova nose naziv poliartroza–poliosteoartroza.[9]
Neke najčešće vrste artroza dobile su svoje pojedinačne nazive; npr gonartroza (grč. γονυ - колено) koji se koristi da označi osteoartrozu kolena, koksartroza (lat. coxa - бедро) da označi osteoartrozu bedra (kuka).[9]
Istorija
[uredi | uredi izvor]Artroza (osteoartritis) je najčešća bolest zglobova u svetu, ne samo među ljudima već i među životinjama (npr. artroza slabinskog dela kičme konja i kuka gorile). Degenerativne promene nađene su na ostacima skeleta praistorijskih životinja i ljudi (mezozoički dinosaur, neandertalski čovek, krapinski pračovek 40.000. p. n. e.).[1][10]
Na osnovu istraživanja Parkera iz 1934. godine preko 60% osoba starijih od 30 godina imalo je artrozu kolena, a preko 90% osoba starijih od 40 godina.[1]
Epidemiologija
[uredi | uredi izvor]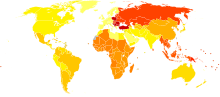
Učestalost artroza je danas veća od reumatoidnog artritisa i gihta zajedno. Na globalnom nivou oko 250 miliona ljudi npr boluje od osteoartroze zgloba kolena (3,6% stanovništva). Od neznatnog do teškog invaliditeta patilo je 43,4 miliona ljudi od 2004. godine. Artroza pogađa više od 20 miliona ljudi u Sjedinjenim Američkim Državama, što čini 25% poseta lekaru primarne zaštite, mada se statistički podaci razliku u zavisnosti od, primenjene epidemiološke metode (npr. korišćenja radiografskih kriterijuma) ili kliničkih kriterijuma (npr korišćenje radiografskih nalaza i kliničkih simptoma istovremeno).[12] U Sjedinjenim Državama, zbog artroze bolnički je lečeno 964.000 bolesnika u 2011.[13]
Procene broja obolelih variraju između različitih populacija prema geografskim. starosnim, polnim, rasnim, etničkim i drugim razlikama
- Rasne razlike
Prevalenca artroza razlikuje se među različitim etničkim grupama[12]. Poremećaj više preovladava u Indijanaca a značajno manje u Kineza iz Hongkonga u odnosu na istu starosnu grupu belaca.[14]
Kod osoba starijih od 65 godina, artroza je češća u belaca nego u crnaca. Kolena artroza je češće kod žena crne rase u odnosu na žene druge rase[12].
- Starosne razlike
Na osnovu radiografskih kriterijuma na hrskavici izolovanih zglobova degenerativne (artrotske) promene se javljaju kod više od polovine odraslih osoba starijih od 65 godina godina pod uticajem ove bolesti[12] Procenjuje se da 12,1% američke populacije (skoro 21 miliona Amerikanaca) starijih od 25 godina boluju od osteoartroze, kao i da će do 2030. godine 20% Amerikanaca (oko 72 miliona) nakon 65. rođendana biti izloženo visokom riziku oboljevanja od osteoartroze.[12]
- Polne razlike
I muškarci i žene obolevaju od osteoartroze. Pre 45 godina života, bolest je češća kod muškaraca, a posle 45 godine života, češće je kod žena.
Etiologija
[uredi | uredi izvor]Hrskavičavo tkivo zglobova, koje je tokom života pod stalnim uticajem dejstva mehaničkih i drugih sila neprekidno je izloženo oštećenjima, ali i fiziološkim procesima stalnog obnavljanja. Zato odnos između oštećivanja (kidanja) i obnavljanja hrskavice treba da bude u neprestanoj funkciji, kako bi se onoliko hrskavice koja je pretrpela oštećenje obnovilo. Tokom života kod pojedinih osoba ta ravnoteža se (ranije ili kasnije) pod uticajem brojnih etioloških faktora narušava i nastaju degenerativna oštećenja zglobne hrskavice ili artroza (osteoartroza).[15]
Ne zna se tačan uzrok artroze, ali je poznato da su za njen nastanak odgovorni mnogobrojni faktori među kojima dominantno mesto ima grupa sledećih faktora: mehanički, genetički, metabolički i endokrini, proces starenja, faktori sredine (okoline) i ostali faktori.[15][16][17][7]
| Mehanički | Genetički | Metabolički i endokrini | Faktori sredine | Ostali faktori |
|---|---|---|---|---|
|
|
Ne može se sa sigurnošću reći ni da je artroza samo proces starenja zgloba (kako često mnogi istraživači navode u svojim istraživanjima zbog njene najčešće pojave u srednjem i starijem životnom dobu),[21] jer takve promene mogu nastati, pod određenim uslovima, i kod relativno mladih ljudi. Savremeni način života stanovništva u razvijenih zemljama sveta dovodi do konstantnog pada telesne aktivnosti koja je takođe jedna od razloga rastuće pojave osteoartroze kuka.
Bitno je da je artroza hronična bolest zgloba koja uzrokuje deformaciju, bol i ograničenje funkcije zgloba. Naziva se i osteoartritisom jer je utvrđeno da u artrotski promenjenom zglobu uvek postoji i blaga upalna reakcija i izliv u zglobnu šupljinu.[25]
Najpoznatije su artroze; koksartroza (artroza zgloba kuka) i gonartroza (artroza kolena), ali je artroza vrlo često i bolest malih zglobova prstiju šaka i kičme, u kojoj izaziva bolne simptome u području leđa. Najopasnije je ako pogodi najaktivnije zglobove donjih udova, kukove i kolena, jer tada oštećenje može dovesti do invalidnosti.[26]

Oblici artroza
[uredi | uredi izvor]Istorijski gledano, prema etiološkim faktorima artroze su podeljene na primarnu (idiopatsku) i sekundarnu formu, mada je ova podela pomalo veštačka[26][27][28][29][30][31][32][33][34][35]
Primarna artroza
[uredi | uredi izvor]Definicija primarne artroze je „maglovita“ i najčešće se smatra posledicom procesa starenja. Tako bi prema ovoj definiciji artroza trebalo da bude učestalija kod starijih osoba. Međutim u praksi najčešće korišćen termin, starenje, koji se u artrozi odnosi na proces degeneracije zglobne hrskavice je veoma pogrešan. Mnogim istraživanjima došlo se do zaključka da patološke promene u artrozi nisu uvek vezane za starije osobe, niti se može naći bilo kakva veza između stepena oštećen hrskavice (npr. glave butne kosti) i starosti pacijenta.[36]
Na iznenađenje mnogih ortopeda, istraživanjima je otkriveno da u delovima zgloba, što je manji pritisak na hrskavicu, to su degenrativne promene naglašenije, što znači da su degenerativne promene najizraženije u sistemu „bez pritiska“ (engl. non-pressure) glavice zgloba (npr butne kosti).[36] Isto tako, svakodnevno opterećenje zgloba zapravo čuva zglobnu hrskavicu, a neadekvatno, neuobičajeno opterećenje je najčešći uzrok degeneracije zglobne hrskavice[37]

|

|

|
|

|
Zato se u najširem smislu te reči, primarna artroza može smatrati idiopatskim fenomenom, koji se javlja u prethodno netaknutim (neoštećenim) zglobovima, bez očiglednog i jasnog razloga pokretanja degenerativnih promena[36][7][38][39][40]
U literaturi se kao etiološki faktori primarne artroze navode; pored doba života, gojaznost, faktori nasleđa, fizička aktivnost, hormonski status, inflamatorne bolesti kuka (kao reumatoidni artritis, ankilosirajući spondilitis, Riterov sindrom, ili lupus), kalcijum pirofosfatna bolest, difuzna idiopatska skeletalna hiperostoza, giht, hemohromatoza, osteonekroza i frakture oko zgloba, uključujući i prelome acetabuluma, glave i vrata butne kosti, oštećenja hrskavice zbog infekcije ili penetracije osteofiksacionog materijala u prostor zgloba, pri čemu nije dokazano da i jedan od njih ima presudnu ulogu.[17][36]
Danas sve više podataka ukazuje da u etiologiji primarne artroze učestvuju i imunološki mehanizmi.[41]
Sekundarna artroza
[uredi | uredi izvor]Sekundarnu artrozu, konceptualno je lakše razumeti. Ona se odnosi na degenerativna oboljenja sinovija zgloba koja proizilazi iz nekih predisponirajućih stanja, obično akutne ili hronične mehaničke traume, koja oštećuje i menja zglobnu hrskavicu i/ili subhondralni deo kosti što menja i odnose u zglobu.[19]
Zato se sekundarna artroza često javlja u relativno mladih ljudi, nakon mehaničke traume kakva se nalazi kod displazije, subluksacije ili luksacije (iščašenje) zgloba.[42]
Sekundarne artroze mogu se javiti nakon:[19]
- Artritisa, (reumatoidnog, infektivnog itd).
- Dejstva hemijskih faktora (uratni artritis kod gihta, hondrokalcinoza, alkaptonurija).
- Slabljenja okolozglobnog potpornog tkiva (nešto ređe).
Anatomsko-fiziološke karakteristike zglobova
[uredi | uredi izvor]
Zglobovi mogu da se klasifikuju, kao sinovijalni, fibrozni ili kombinovani, na osnovu prisustva ili odsustva sinovijalne membrane i obima kretanja koji se u njima obavljaju.[43]
Normalni, funkcionalno zdravi, sinovijalni zglobovi omogućavaju značajan obim kretanja duž izuzetno glatke hrskavičave zglobne površine i imaju značajnu ulogu u pokretima tela. Ovi zglobovi su sastavljeni od sledećih struktura[44]:
- Zglobne hrskavice
- Subhondralne kosti
- Sinovijalne membrane
- Sinovijalne tečnosti
- Kapsule zgloba
- Ligamenata
Kod zdravih sinovijalnih zglobova, krajevi kostiju koje formiraju zglob su pokriveni glatkim hrskavičavim tkivom, sastavljenim od hondrocita, okruženih ekstracelularnim matriksom koji sadrži razne makromolekule, od kojih su najvažniji proteoglikani i kolageni. Zglobnu hrskavicu grade specijalna kolagena vlakna koja poput malih opruga izlaze iz kosti, koja se nalazi neposredno ispod hrskavice, i pružaju naviše prema njenoj površini gde se povijaju i svojim srednjim delom pružaju duž površine hrskavice a onda čineći neku vrstu potkovice, spuštaju vertikalno naniže i svojim drugim krajem pripajaju za kost. Svako kolageno vlakno na taj način gradi neku vrstu „elastične potkovice“, koja se pri naprezanju (udaru) sabija, amortizujući udar, a po prestanku naprezanja vraća u prvobitni položaj. Funkcionalna sposobnost hrskavice obično je očuvana do srednjih godina života, kod nekih osoba i duže, da bi se starenja njena elastičnost sve više smanjivala zbog umanjene sposobnosti organizma za njeno obnavljanje.[45][46]
Hrskavica je tkivo, koje ne samo da pokriva površinu kosti unutar zgloba već i mehanički štiti osnovu subhondralnog dela kosti, preraspodelom velikih opterećenja (poput amortizera), održavanjem niskog kontaktnog stresa i smanjenjem trenja zglobnih površina. Ona omogućava kostima da glatko „kližu“ jedna preko druge, što olakšava kretanje u zglobu i deluje kao „jastuk“ koji apsorbuje energiju fizičkih pokreta.[47]
U sastavu pojedinih zglobova kao što je koleno ulaze i meniskusi. To su fibroznohrkavičave tvorevine koji leže na gornjem polu platoa tibije i pokrivaju njene dve trećine. Oblika su polumeseca i izuzetno su savitljivi. Unutrašnja granica im je tanka za razliku od spoljašnje koja je zadebljala i kojom su vezani za kapsulu zgloba čime je produbljuju. Povećavaju kontaktne površine tibije i butne kosti za jednu trećinu i predstavljaju amortizer udarca, tokom aktivnosti zgloba, čime značajno smanjuju stres na zglobnu hrskavicu. Takođe, potpomažu distrubuciju sinovijalne tečnosti unutar zgloba, pomažući lubrikaciju i nutriciju. U ortopedskoj literaturi je navedeno da imaju izuzetno važnu ulogu u stabilnosti zgloba, funkciji i dinamičkom prenosu opterećenja. ( 14-22 ) Zajedno sa hrskavicom zgloba grade besprekornu klizajući površinu. Spoljni delovi meniskusa imaju dobar dotok krvi iz fibrozne kapsule i sinovije zgloba, zbog čega je zarastanje bolje kod ruptura spoljašnjih delova, za razliku od njegovih unutrašnjih delova. U svakom meniskusu u spoljnjoj četvrtini se nalaze nervni završeci koji daju informaciju o poziciji zgloba.[48][49][50][51][52][53][54][55]
Hrskavica zgloba na mehanička opterećenja reaguje slično kosti. Povećanje opterećenja povećava proizvodnju matriksa, stvaranjem jačeg tkiva. Ciklična kompresija eksplanta (0,1 Hz, 2-3% kompresije) stimuliše hondrocitnu sintezu matriksa. Iako hrskavica mora podnositi sile zatezanje i tangencijalne sile, opterećenja hrskavice većinom su posledica kompresije i hidrostatskog pritiska.[56]
Zglobna kapsula ili čaura je vezivna opna obložena sinovijalnom membranom i ispunjena sinovijalnom tečnošću koja štiti i podmazuje zglob.[57]
Hrskavica nema krvnih, limfnih sudova i nerava, već se ishranjuje indirektno preko sinovijalne tečnosti. Sinovijalna tečnost se formira ultrafiltracijom plazme procesom koji se odvija u ćelijama sinovijalne membrane (sinoviocitima). Sinovijalne ćelije produkuju glavne komponente proteina sinovijalne tečnosti, hijaluronsku kiselinu (hialuronat). Sinovijalna tečnost ne samo da sadrži hranljive materije koje ishranjuju avaskularnu zglobnu hrskavicu, već svojom viskoznošću apsorbuju »udare sporih pokreta«, i daju zgloboj hrskavici elastičnost potrebnu da apsorbuje »udare brzih pokreta«.[57]
Zone zglobne hrskavice

Prva zona
Na površini hrskavice je prva superficijalna ili tangencionalna zona, koja štiti duboke slojeve hrskavice od stresa (traume). Zauzima oko 10-20% ukupne debljine hrskavice. Sadrži kolagenska vlakna čije su fibrile paralelno postavljene u odnosu na hrskavicu i hondrocite. Očuvanost ove zone je važna za održavanje dubokih slojeva hrskavice. Ova zona je u direktnom kontaktu sa sinovijalnom tečnošću i odgovorna za zatezanje hrskavice (koje joj omogućava odupiranje naprezanju i opterećenju).[58]
Druga zona
Tranziciona ili prelazna zona je druga zona, koja anatomski i funkcionalno spaja površnu i duboku zonu hrskavice. Prostire se na oko 40-60% ukupne debljine hrskavice; sadrži protoglikan i kolagenske fibrile. U prelaznoj zoni fibrili kolagena su koso postavljeni, a hondrocita su sferičnog oblika sa niskom gustinom. Funkcionalno ova zona, predstavlja prvu liniju koja pruža otpor mehaničkoj sili pri opterećenju.[58]
Treća zona
Duboka ili radijalna zona pruža najjači otpor opterećenju, s obzirom da su kolagena vlakna u njoj postavljena vertikalno u odnosu na hrskavicu. Radijalna zona sadrži kolagenska vlakna najvećeg prečnika, najbogatija je poliglikanima i ima najmanje vode. Hondrociti su ovoj zoni tipično raspoređeni paralelno sa kolagenskim fibrilama i perpendikularno na liniju zgloba. Duboka zona čini oko 30% ukupne debljine hrskavice. Granicu između duboke (radijalne) i kalcifikovane zone predstavlja engl. tide mark (naziv za granicu između kalcifikovane i nekalcifikovane zone). Kako ova zona sadrži visok nivo protoglikana duboka odgovorna je za pružanje najvećeg otpora brojnim naprezanjima u zglobu.[58]
Četvrta zona
Najdublji sloj hrskavice je kalcifikovana zona, koja odvaja hrskavicu od subhondralne kosti. U ovoj zoni zbog malog broja ćelija metabolička aktivnost je slaba. Ćelije ove zone su jedinstvene zbog sinteze kolagena tipa - „X“ koji je važan za strukturalnu održivost zone i amortizaciju udara na subhondralnu kost.[58]
Ekstracelularni matriks hrskavice
Matriks zglobne hrskavice čine tri zone:
- Pericelularna zona je tanka i okružuju je hondrociti. Sadrži protoglikan, nekolagenske proteine i glikoproteine. Ova zona ima ulogu u pokretanju signala pri opterećenju zglobne hrskavice.[59]
- Oko pericelularne zone nalazi se teritorijalna zona koju čine je fibrile kolagena. Deblja je od prethodne zone i pruža zaštitu ćelijama hrskavice pri mehaničkom stresu.[60][61][62]
- Međuteritorijana zona je najveća zona koja poseduje biomehanička svojstva i odgovorna je za mehaničke karakteristike hrskavice.[46] Orijentacija kolagenih vlakana ove zone je paralelna u odnosu na superficijalnu zonu, kosa na teritorijalnu i vertikalna na duboku zonu hrskavice. Ova zona poseduje visok sadržaj protoglikana.
Patoanatomija
[uredi | uredi izvor]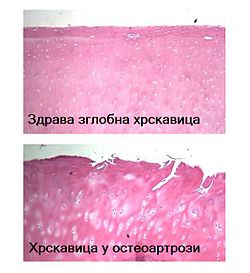


Patoanatomski gledano, artroza je oboljenje koštano—mišićno—zglobnog sistema koje nastaje usled „trošenja“ („nagriženosti“) hrskavice procesom prirodnog starenja ili prethodnih, ponavljajućih oštećenja zglobova, brojnim etiološkim faktorima. Artroza predstavlja progresivnu i hroničnu degenerativnu promenu na jednom ili više zglobova, koju karakterišu funkcionalne, strukturne i destruktivne promene na hrskavici koja prekriva zglobne površine, sa sekundarnim promenama na kostnom tkivu koje leži ispod nje.[63]
u normalnim uslovima, tokom povremenih opterećenja, npr, u toku hoda, zglobna hrskavica se deformiše ali i vraća u početni oblik. U tim uslovima ona služi kao neka vrsta „pumpe“ koja obezbeđuje „ispumpavanje“ produkata sagorevanja i „usisavanje“ nutrijenata, vode i drugog gradivnog materijala. Kompresija i vraćanje u početni oblik - glavni je uslov za regeneraciju oštećene hrskavice nakon akutnih mehaničkih trauma. Međutim, preterano ili produženo dejstvo opterećenja i ponavljajuća trauma, negativno utiče na zglobnu hrskavicu i njenu funkciju, što se posledično komplikuje, prelaskom u patološko stanje — osteoartrozu.[64]
Israna hrskavice i meniskusa obavlja se posredno, samo iz sinovijalne tečnosti, jer hrskavičavo tkivo ne poseduje sopstvene krvne sudove. Sastav materijala od koga je izgrađena hrskavica umnogome zavisi od kvantiteta i kvaliteta nutritijenata sinovijalne tečnosti koju luči sinovijalne membrana. Na to utiče stanje vitalnost (zdravstveno stanje organizma pacijenta) i sposobnost zglobnih struktura da apsorbuju „šokne udare“ na kliznim površinama. Efikasnost cirkulacije i difuzije sinovijalne tečnosti je u direktnoj sprezi sa pokretima u zglobu. Tako, prema dosadašnjim saznanjima, za održavanje ravnoteže u hrskavici, od ključnog značaja su ciklične varijacije mehaničkog opterećenja zglobne hrskavice, koje rezultuju periodičnim promenama u metaboličkoj aktivnosti hondrocita. Zato su kretanja u zglobovima neophodna za pravilan metabolizam hrskavice. Može se zaključiti da dugotrajna mirovanja kao i preforsirana kretanja u zglobu mogu dovesti do pogoršanja ishrane hrskavice.[65]
Matrica hrskavice u sebi sadrži dve glavne vrste makromolekula; glukozamin (proteoglikane), i kolagen. Visoka koncentracija proteoglikana u hrskavici i kolagena mreže stalno su pod „naponom“, što doprinosi uniformnoj raspodeli opterećenja, koja utiče na hrskavicu, i na taj način joj pružaju određene uslove za brži oporavka nakon prestanka opterećenja. Sa gubitkom čak i jako male količine glukozamina u hrskavici matriksa, efekat otpora koji ona pruža fizičkim aktivnostima se smanjuje, a površina hrskavice postaje podložna oštećenjima. U najranijim fazama osteoartroze hrskavica postaje gušća od normalnog stanja, ali sa progresijom bolesti ona se tanji, postaje meka, porozan i u njoj se stvaraju duboki čirevi (ulceracije) i ciste, obično samo u najaktivnijim delovima zgloba. Hodrociti su aktivni samo pri fiziološkom nivou opterećenja. Izvan ovih granica, odnosno u stanjima prekomernog ili nedovoljnog opterećenja hrskavice hondrocita gube ulogu održavanja normalne strukture i funkcije matriksa. Različite vrednosti hidrostatičkog pritiska regulišu metabolizam hondrocita, ali se ne zna tačno i na koji način..[66] Možda se radi o nespecifičnom procesu poboljšanju razmene materija između sinovije, zglobnog prostora i hrskavice ili pak o aktivaciji mehanoreceptora na površini hondrocita.[67]
Kao posledica narušenih fizioloških mehanizama kod artroza, zglobne hrskavica se troše, postaju rapave, istanjene a ispod njih se kosti zadebljavaju, jer su izložene patološkom procesu, usled uzajamnog trenja jedna nasuprot druge. Kod teškog oblika osteoartroze hrskavica može postati toliko tanka da uopšte ne pokriva pojedine delove kosti. Delovi otkrivene kosti se usled direktnog dodira sve više troše. Tako gubitak hrskavice, istrošena kost i zadebljani delovi kosti sve više menjaju oblik zgloba, njegovu funkciju, statiku i položaj tela u prostoru.[68]
Tokom vremena, u artrotičnom zglobu stvaraju se mali abnormalni kostni izraštaji, na rubu zglobova (zvani koštane izrasline, bolni čvorići ili osteofiti). Pojava osteofita, koji se ponašaju poput stranog tela u zglobu, uzrokuje bol i oticanje, zapaljenje, deformaciju položaja i ograničavaju pokrete u zglobu. Ove izrasline mogu se za lomiti ili potpuno odvojiti i zaglaviti u zglobnom prostor između kostiju, što prouzrokuje, povremene blokade, ograničava pokrete i još više pojačava bolove i nastanak težih oštećenja.
Sinovijalni omotač zgloba, u ovim uslovima, može izlučivati dodatnu količinu tečnosti koja dovodi do lakšeg edema zgloba. Kapsula i ligamenti se zadebljavaju stežu, i pokušaju da stabilizuju zglob, koji se deformiše i lagano gubi svoj oblik i statiku. Zbog redukovane funkcije zglobova okolni mišići postaju sve tanji (zbog atrofijom izgubljene mase).
Tokom akutne faze ostoartrotskog procesa zglob zapravo pokušava da se sam oporavi. U mnogim slučajevima, kao što je to npr kod malih zglobova prstiju, oporavak je uspešan. To objašnjava zašto mnogi bolesnici kod kojih se razvije osteoartroza nemaju nekih većih poteškoća. Ipak, oporavkom se ne može uvek nadoknaditi oštećenje što ozbiljno utiče na funkciju zgloba, i čini ga oštećenim i bolnim, teško pokretljivim, statički izmenjenim. To se događa kod velikih zglobova kao što su zglobovi kolena i kukova.[69]
Osteoartroza je spori proces koji se razvija ponekad i godinama. U većini slučajeva radi se neznatnim promenama koje deluju samo na deo zgloba. Tako bolesnici koji boluju od osteoartroza mogu mesecima imati neznatne poteškoće, sve dok se u obolelom zglobu ne razviju teža oštećena hrskavice praćena zapaljenjskim procesom. Kod takvih bolesnika oštećenja su ozbiljnija i obimnija, a tagobe izraženije. Tako nastale strukturalne promene, u okviru prateće inflamacije, praćene su porastom citokina[70] što dovodi do perifernih senzitizacija, koje se manifestuju primarnom hiperalgezijijom, spontanim bolom i bolom pri uobičajenim aktivnostima.[71]
Proinflamatorni citokini su najodgovorniji za kataboličke procese tokom osteoartroze. Tu spadaju: tumorski faktor nekroze - alfa (TNF−α) i interleukin - 1 beta (IL-1β), kao i leukemijski inhibitorni faktor (LIF i IL-17). Ovi faktori indukuju aktivnost proteolitičkih enzima metaloproteinaze - MMP (stromelizin i kolagenaze); inhibišu sintezu inhinbitora MMP (TIMP), proteoglikana i kolagena tip-I i tip-III.[72] IL-1 je snažniji od TNF−α, koji dovodi do destrukcije tkiva i deluje kao medijator zapaljenja. U tkivima je posebno važna ravnoteža između IL-1 i njegovog antagoniste (IL- Ra), upravo zbog toga što je tkivo podložno nastanku oštećenja.[73] LIF - citokin,[b] koji pripada familiji IL-6 može stimulisati resorpciju proteoglikana, sintezu MMP i ćelijsku produkciju azotnog-monoksida.[74]
Zglob kuka, u poređenju sa drugim zglobovima, jedna je od lokalizacija na kojoj se artroza (koksartroza) najčešće razvija u nešto kasnijoj životnoj dobi, između pedesete i šezdesete godine života. Koksartroza je češća u žena, i može se razviti na jednom ili istovremeno na oba zgloba kuka. U 20% bolesnika sa artrozom kuka nalazimo i artrozu u drugih zglobovima, najčešće zglobovima prstiju šaka, kolena, slabinskom delu kičme.
Na kraju ovog poglavlja može se zaključiti da biohemijski sastav sinovijalne tečnosti, pored dugotrajnog mirovanja, učestalih trauma (povreda) ili zapaljenja dovodi do razvoja bolesti koja se zove osteoartroza. Pri tome treba imati u vidu da za razliku od drugih oblika artritisa (postoji oko 100 različitih vrsta), artroza ne ispoljava svoj uticaj na unutrašnje organe, kao što to čine druge sistemske bolesti koštanozglobnog sistema.[75]
Bolni čvorići (osteofiti)
[uredi | uredi izvor]Na šakama u artrozi najčešće su zahvaćeni krajnji zglobovi prstiju. Taj oblik artroze naziva se Heberdenovi čvorići. Oni se razvijaju na postraničnim delovima falangealnih zglobova, ponekad su jako bolni, ponekad crvenkaste boje. Mogu se razvijati postepeno, mesecima ili nastati naglo, i tada je njihova pojava praćena jakim bolovima. Vrhovi prstiju mogu biti topliji, a u predelu čvorića bolesnik oseća žarenje, trnjenje i jak bol koji se pojačava na dodir i pokrete u zglobu.[76]
Kada se čvorići formiraju, bolovi prestaju, ali na prstima ostaju trajne deformacije zglobova. Artroza može zahvatiti i srednje zglobove prstiju šaka, uz slična zadebljanja na postraničnim delovima zglobova, ali se tada oni nazivaju Bušardova artroza. Poteškoće zbog artroze zglobova šaka često prethode razvoju artroze drugih zglobova. Heberdenovi čvorići vrlo su česti kod žena, čak deset puta češći nego kod muškaraca. Obično nastaju nakon 45. godine života, kod većeg broja srodnika u jednoj porodici.[77]
Česta lokalizacija artroze je i bazalni zglob palca, a može se javiti u zanimanjima koja zahtevaju ponavljajuće monotone pokrete prstima šaka (npr kod krojača, pletilja itd). Kretanja palcem vrlo su bolna i redukovana, a funkcija šake otežana.
Uzroci bola u artrozi (osteoartrozi-osteoartritisu.[78]
[uredi | uredi izvor]| ANATOMSKA STRUKTURA | PATOFIZIOLOŠKI PROCES |
|---|---|
|
|
Klinička slika
[uredi | uredi izvor]Na početku bolesti bolesnik se zamara pri korišćenju stepenica ili prevaljivanjem dotad uobičajenih udaljenosti. Nakon toga javlja se muka i bol u obolelom zglobu, koja uzrokuje postepeno ograničenje pokretljivosti, ukočenost zgloba, slabosti mišića, otoka, što dovodi do redukcija aktivnosti zbog smanjen obim pokreta i gubitak funkcije zgloba, pucanja, škripe, krckanja u zglobu i skraćivanja uda[79]
| Znaci i simptomi | Opis |
|---|---|
| Bol |
|
| Ukočenost zgloba |
|
| Slabost mišića |
|
| Otok |
|
| Smanjen obim pokreta i gubitak funkcije zgloba |
|
| Pucanje, škripa, krckanje |
|
| Skraćenje uda |
|
| Redukcija aktivnosti |
|
Dijagnoza
[uredi | uredi izvor]



Tradicionalni način postavljanja dijagnoze osteoartroze je moguć tek nakon što bol i ukočenost postane uporna a rendgen pokaže oštećenja hrskavice u zglobovima. Do tada, od početka bolesti najčešće je prošlo dosta vremena i oštećenja u zglobu su obično ozbiljna. Lečenje, u tom trenutku usmerava se samo na kupiranje simptoma. To malo uspori bolest, i pacijenta privremeno oslobađa tegoba, a često je za potpuno oslobađanje od tegoba potrebna i totalne zamene zgloba (veštačkim). Zato je pravovremeno postavljanje dijagnoze artroze od izuzetnog značaja za dalji tok tečenja.[80][81]
Dijagnoza osteoartroze postavlja se na osnovu; pravilno sačinjene istorije bolesti, kliničkog pregleda, laboratorijskih i rendgenoloških nalaza (prema potrebi i kompjuterizovane tomografije ili magnetne rezonantne tomografije zglobova)[82]
Istorija bolesti
Pravilno uzeta anamneza od bolesnika i kvalitetno sačinjena istorija bolesti, verovatno je najbolje sredstvo da lekar dijagnostikuje osteoartrozu. Zato je uzimanje medicinska istorije »prva linija dijagnostike« u osteoartrozi.[83]
Sledi lista pitanja koje lekar postavlja pacijentu i evidentira u istoriji bolesti kod sumnje na osteortrozu:[83]
- Šta je glavni simptom ili problem zbog koga je pacijent zatražio pomoć lekara?
- Da li postoje neki drugi simptomi osim bolova i drugih tegoba u zglobovima, koje on doživljava?
- Koliko dugo traju simptomi? Kada i kako su počeli?
- Karakteristike simptoma (lokalizacija, intenzitet bola, pokretljivost zgloba, da li je bol, konstantan ili on dolazi i odlazi itd)
- Da li su simptomi vezani za aktivnost ili nedostatak aktivnosti?
- Da li su simptomi utiču na radnu sposobnost i druge dnevne aktivnosti?
- Da li se tegobe povećavaju u toku dana ili postaju još gore u večernjim satima?
- Da li pacijentovi roditelji, braća i sestre ili drugi krvni srodnici boluju od artroze ili artritisa?
Fizikalni pregled
Kod pacijenata sa artrozom utvrđivanje kliničkog nalaza fizikalnim pregledom ograničeno je na oboleo zglob. Fizikalni pregled podrazumeva inspekciju, palpaciju i testiranje pokretljivosti zgloba. Zahvaćeni zglob se pregleda pri stajanju, hodanju i ležanju bolesnika, i uvek upoređuje sa kontralateralnom (suprotnom), zdravom stranom.[84]
U fizikalnom nalazu dominira pojava bola pri manipulacijama zglobom, smanjen obim pokreta i pojava pucketanja (krepitacija) u obolelom zglobu.[85][86][87]
Zapaljenjske promene u zglobovima su obično odsutne ili slabo izražene. Većina slučajeva sa osteoartrozom ne uključuju crvenilo ili osećaj toplote u zglobovima, međutim, izlivi tečnosti u zglobu mogu biti često prisutni. Ograničena pokretljivost ili atrofije mišića oko obolelog zgloba može biti jedan od fizičkih nalaza.
Okolni ligamenti i zglobna kapsula su deformisani i izazvani su koštanim proširenjima (osteofitima) koja se mogu pojaviti u različitom obliku u zavisnosti od težine bolesti. Heberdenovi čvorići i Bušardovi čvorići koji predstavljaju opipljiv i vidljive osteofite u artrozi, mogu se uočiti na distalnim interfalangealnim zglobovima prstiju ruku ili nogu, i izraženiji su kod žena, ali se javljaju i kod muškaraca.
Ispitivanje krvi
Klasične analize krvi nemaju rutinski značaj u dijagnostici osteoartroze, jer je u većini slučajeva krvna slika bez osobenosti. Ov enalize imaju mnogo veći značaj u diferencijalnoj dijagnozi kod nejasnih slučajeva osteoartritisa.
Imuno-serološki testovi ukoliko se ciljano traže i dobro interpretiraju, mogu biti od velikog značaja za potvrdu dijagnoze i odluku o daljem tretmanu bolesti. Osobe koje imaju samo pozitivna autoantitela moraju biti redovno praćene jer je dokazano da autoantitela mogu da prethode simptomima bolesti.[88] Pozitivna ukupna ANA treba da budu tumačena u odgovarajućem kliničkom kontekstu i neophodno je odrediti njihovu bližu specifičnost. Serijsko određivanje autoantitela radi praćenja njihovog titra i koncentracije je retko korisno za procenu aktivnosti ili potvrdu pogoršanja bolesti.[83]

Radiografija
Nativna radiografija je jedna od najčešće primenjivanih metoda za vizuelizaciju promena u zglobovima kod osteoartroze. Ona može u pogođenom zglobu pokazati promena kao što su; gubitak hrskavice, oštećenja kostiju, stanje zglobne šupljine. Pri ovom pregledu treba imati u vidu da često postoje velika razlika između ozbiljnosti osteoartroze koja je otkrivena na rendgenskom snimku i stepena bola i invaliditeta i drugih tegoba koje objektivno doživljava bolesni. Takođe, radiografija nije u stanju da otkrije rana (početna) oštećenja u osteoartrozi pre nego što je došlo do većih gubitka hrskavice.[83]
U diferencijalnoj dijagnozi hronične osteoartroze radiografija ima svoju ulogu. Nalaz subkortikalnih cista, bez erozija uz prisustvo gihtični tofusa ide u prilog gihta.[83]
Magnetna rezonantna tomografija
Od uvođenja MRT i primene novih metoda snimanja u okviru nje ostvaren je izuzetan značaj u ranom otkrivanju i prevenciji artroza. Novi metod - MR tomografije u osteoartrozi - koristi modifikovani oblik snimanja magnetom rezonancom kojim se određuje koncentracija molekula poznatog kao glikozaminglikana (GAGS) u hrskavici zglobova, koji je odgovorni za mnoge mehaničke osobine hrskavičnog tkiva, uključujući i njegovu čvrstinu i elastičnost. Metoda se zasniva na činjenici koje je danas poznata radiolozima, da se koncentracija glikozaminglikana snižava u ostoartritičnoj hrskavici. Međutim pravi razlozi za sniženja glikozaminglikana su nepoznati.[89]
Kriterijumi za dijagnozu najčešćih artroza
[uredi | uredi izvor]| Lokalizacija | Kriterijumi |
|---|---|
| Osteoartroza šake |
|
| Osteoartroza kolena |
|
| Osteoartroza kuka |
|
| Osteoartroza kičme |
|
Diferencijalna dijagnoza
[uredi | uredi izvor]S obzirom da su kod osteoartrita znaci inflamacije minimalno izraženi i da nema sistemskih manifestacija bolesti, osteoartroza se lako diferencira od ostalih artrita. Neurogena artropatija (Šarkoova bolest) lako se diferencira neurološkim pregledom i rendgenskim nalazom. Međutim u diferencijalnoj dijagnostici ne treba isključiti mogućnost da osteoartroza može da se javi istovremeno i sa bilo kojim drugim reumatskim i nereumatskim oboljenjem zglobova.
Treba biti vrlo oprezan, i u dijagnostici olako ne pripisivati sve tegobe u zglobovima artrozi, a naročito u kičmi, degenerativnim promenama zglobova (artrozi), jer iste mogu biti i posledica metastaza malignih tumora, multiplog mijeloma, osteoporoze i mnogih drugih bolesti. Neko od njih navedene su u ovoj tabeli;
Diferencijalna dijagnoza osnovnih i mogućih bolesti u osteoartrozi
[uredi | uredi izvor]| Osnovna | Moguća |
|---|---|
|
|
Terapija
[uredi | uredi izvor]Nepoznata i nedovoljno razjašnjena uloga etioloških činilaca u nastanku artroze usmerava terapiju na; ublažavanje i suzbijanje simptoma (pre svega bola), održavanje i poboljšavanje funkcija obolelog zgloba, smanjenje fizičke nesposobnosti, uklanjanje faktora rizika, edukaciju bolesnika (zdrav načina života).[99]
Ublažavanje i suzbijanje simptoma
Ublažavanje simptoma bolesti i početak lečenje OA zasniva se pre svega na primeni lekova koje imaju za cilj da otklone bol, olakšaju i poboljšaju funkcionalno stanja obolelog zgloba.[100]
Idealan lek za osteoartrozu bio bi:
- Lek koji dovodi do brzog uklanjanja bola i ispoljava efekte u dužem vremenskom periodu (simptomatski modifikujući lekovi).
- Lek koji usporava progresiju strukturalnih oštećenja zgloba (strukturno modifikujući efekat)
- Lek koji modifikuje evoluciju bolesti i vrši prevenciju kliničkih simptoma bolesti (bolest modifikujući efekat)
Danas je u upotrebi nekoliko grupa lekova za usporavanje ili zaustavljanje progresije opštih simptoma u okviru osteoartrozom izazvanih poremećaja u koje spadaju:

- Po pravilu, na osnovu najvišeg stepena preporuke eminentnih organizacija,[101][102][103] kod bolesnika sa blagim i umerenim bolom terapiju osteoartroze treba započeti paracetamolom (acetaminofenom), zbog njegove dobre efikasnosti i bezbednosti.
- Ukoliko nema neželjenih efekata, lečenje paravetamolom treba nastaviti.[104]
- Zbog moguće povezanosti paracetamola sa hepatotoksičnošću i neželjenim promenama na želudačno-crevnom traktu (GIT) preporučena je primena manje ukupne dnevne doze, od trenutno preporučene > 4 grama, koja za bolesnike sa želudačno crevnim smetnjama treba da bude < 3 g tako da pojedinačna doza leka nije veća od 650 mg.[105][106]
- Dugotrajno uzimanje većih doza paracetamola može narušiti bubrežnu funkciju, smanjenjem filtracije mokraće u glomeralima,[107] povećati incidenciju hipertenzije kod žena[108] i muškaraca, u odnosu na osobe koje ga nisu koristile.[109]
- Paracetamol je pokazao, u nekim kliničkim studijama, manje efekte kod bolesnika sa srednjim i jakim intenzitetom OA, u odnosu na NSAIL, uz slične mere bezbednosti.[v]
Nesteroidni antiinflamatorni lekovi

- Nesteroidni antiinflamatorni lekovi (NSAIL), koriste se za lečenje osteoartroze zbog svog analgetskog, antipiretskog i antiinflamatornog dejstva, odnosno sposobnosti ublažavanja simptoma bolesti.[104]
- Osnovni mehanizam dejstva ovih lekova je inhibicija ciklooksigenaze (COKS), a time i sinteze prostaglandina (PG), koji su ključni medijatori u procesu zapaljenja, koje posledično prati bol i povišena telesna temperatura.[104]
- Većina neželjenih dejstava NSAIL, nastaje kao posledica inhibicije konstitutivne izoforme COKS - 1, što se manifestuje na želudačno-crevnom traktu (GIT), bubregu, koži i centralnom nervnom sistemu. Najveću učestalost, po podacima iz literature, neželjenih efekata imaju na GIT (dispepsija, erozije, ulkus sa krvarenjima ).[111]
- Faktori koji doprinose pojavi neželjenih dejstava NSAIL su: doza leka koja je veća od preporučene, starije životno doba, duža upotreba lekova, istovremena primena dva ili više NSAIL, kao i postojanje ulkusa ili sličnog GIT oboljenja pre početka uzimanja lekova iz ove grupe.[104]
- Najčešće korišćeni NSAIL lekovi su, ibuprofen i diklofenak u različitim dozama. Kako je poznato da je „zlatni standard“ gastroprotekcije inhibitor protonske pumpe (npr omeprazol), bolesnici prema nekim studijama najčešće koriste lek iz grupe H2 blokatora (ranitidin ).[104]
- U nedavnoj kliničkoj studiji pokazan je povećan rizik za srčano sudovnih bolesti i neželjeni događaji kod bolesnika koji duže vreme uzimaju NSAIL, iz grupe SOH-2 inhibitora.[112][104]
- Iako postoje dokazi o neželjenim dejstvima NSAIL-a, brojne institucije podržavaju upotrebu NSAIL u lečenju OA kod bolesnika sa visokim rizikom za krvarenja u želucu i crevima, uz preporuku da se NSAIL - SOH-2 inibitor ili neselektivnih NSAIL primenjuju uz gastroprotektivni lek.[104]
Ubrizgavanje glukokortikoida u zglob (kao što je hidrokortizon) dovodi do kratkoročnog ublažavanja bola koje može trajati između nekoliko nedelja i nekoliko meseci. Neke studije prijavile su negativne efekte intraartikularnih injekcija kortikosteroida u većim dozama, a ispitivanje iz 2017. godine pokazalo je smanjenje debljine hrskavice sa intraartikularnim triamcinolonom svakih 12 nedelja tokom 2 godine u poređenju sa placebom. Studija iz 2018. godine je otkrila da je intraartikularni triamcinolon povezan sa povećanjem intraokularnog pritiska.[113][114][115]
Sporodelujući lekovi za OA (SYSADOA)b
Sporodelujući lekovi za osteoartrozu engl. Slow–Acting Drugs for Osteoarthritis (SYSADOA) su prema stavovima Evropske medicinske agencije (engl. The Europen Medicine Agency(EMA)) razvrstani u dve grupe :[116][117]
- Hondroprotektore za OA (SySADOA), ili simptomatske sporodelujuće antiartrotične lekove (SySADOA). To su preparati koji deluju na simptome i nemaju dejstvo strukturalne promene u zglobovima. Efikasnost lekova iz ove grupe nije dovoljno dokazana.[1]
Hondroprotektivni efekat zasnovan je na antikataboličkom dejstvu, inhibiciji brojnih enzima, preko citokina IL-1 koji učestvuje u razgradnji ekstraćelijskog matriksa i stimulaciji anaboličke aktivnosti hondrocita, povećanoj proizvodnji prostaglandina, kolagena i drugih sastojaka hrskavice.[1] Postoje dokazi da je odgovarajuća primena ovih lekova efikasna u smirivanju bola u osteoartrozi, ali da mogu i da spreče ili uspore promene u građi hrskavice zgloba. Uglavnom se dobro podnose i bezbedni su za dužu upotrebu kod najvećeg broja bolesnika.[1]
Efekat leka može se očekivati tek nakon dugotrajne primene. Minimalna preporučena dužina lečenja je 3 meseca, nakon koga se i procenjuje efekat leka (da li je došlo do smanjenja bola i poboljšanja pokretljivosti) i donosi odluka o svrsishodnosti daljeg nastavka ovog lečenja.[1]
Neka ispitivanja ukazuju da ipak nema značajne razlike u kliničkom efektu simptomatskih sporodelujući antiartrotičnih lekova (SySADOA) u odnosu na NSAIL ili placebo. Od hondroprotektora u terapiji osteoartritroze do sada su najviše proučeni, i zato imaju najširu primenu, glukozamin sulfat i hondroitin sulfat.[118] Istraživači su došli do zaključka da npr glukozamin sulfat simptomatske efekte ostvaruje posredstvom sulfatnog molekula.[119] - Hondrotropni lekovi za OA (DMOADs), ili bolest modifikujući antiartrotični lekovi engl. Diseases Modyfing OA Drugs (DMOADs) su zapravo stvarni, suštinski hodroprotektori. Hondrotropna terapija, kod ovih lekova zasniva se na regeneraciji i izlečenju zglobne hrskavice, stimulacijom hondrocita na povećanu sintezu makromolekula.
Ovo je nova grupa lekova, koji imaju kasno dejstvo na promene u obolelom zglobu, koje se ispoljavaju tek posle nekoliko meseci upotrebe. Tako se npr dejstvo javlja nakon 1-2 meseca, i održava najmanje 2 meseca posle prestanka lečenja. Ovi lekovi mogu da spreče, odlože, obnove oštećenu hrskavicu u obolelom zglobu i nemaju direktne efekte na simptome bolesti. Koriste se u lečenju OA kolena, sa nešto manjim rezultatima kod OA kuka i šaka, dok njihov uticaj na ostale zglobe još nije utvrđen.[1]
Kako se radi o novim lekovima, ova grupa lekova je jednim delom u upotrebi a drugim delom u fazi istraživanja ili preregistracije.
U najnovijim vodičima, savetuje se kao prva linija za lečenja ostoartroze (OA) primena nefaramakoloških procedura (kineziterapija, gubitak telesne težine).[120]
U vodiču za lečenje OA NICE-a (engl. National Collaborating Centre for Chronic Conditions), umanjen je i ograničen značaj farmakoterapije, preporukom, da kod OA lečenje treba biti ograničeno na kratkoročnu primenu lekova u cilju smanjenja bola i ukočenosti, jer se ovom terapijom ne može uticati na napredovanje bolesti.[121]
Tumačenje ovih preporuka, bi zapravo moglo biti da NSAIL ne bi trebalo da uvek ima primarno mesto u lečenju OA, posebno u slučajevima blagih i srednjih oblika bolesti i da ih treba primenjivati strogo dozirano.




Održavanje i poboljšavanje funkcija obolelog zgloba
Održavanje i poboljšavanje funkcija obolelog zgloba može se postići primenom jedne od sledećih metoda:[122]
Fizikalna terapija
Vrlo korisna metoda lečenja koja u kompleksnom lečenju artroza ima značajnu ulogu je fizikalna terapija. Ona ima za cilj da smanji zapaljenje u zglobovima, ojača snagu mišića i vratiti obim pokreta u zglobu. U fizikalnoj terapiju primenjuju se vežbe kojima se održava obim pokreta zgloba, koje mogu biti aktivne, pasivne i potpomognute od strane fizioterapeuta, ili pomoću mašine za kontinuirano pasivno pokretanje. Posebno se sprovode vežbe za ojačavanje mišića, naročito nogu. Takve se vežbe lakše izvode u vodi, pa je zato hidroterapija važan deo lečenja artroza. Korisne su i toplotne procedure: kriomasaža ili masaža ledom, parafinski oblozi, soluks-lampa, zatim ultrazvuk, laser, elektroterapija, limfna drenaža.[123]
Korektivna osteotomija golenjače ili butne kosti
Korektivna osteotomija je operativni zahvat koji je indikovan u slučajevima ograničenog razvoja osteoartroze (interne ili eksterne), koju prati deformacija udova u predelu kolena (varus („O“) položaj ili valgus („H“) položaja) i može biti efikasna alternativa kod lečenja artroze kolena u mlađih bolesnika.
Promena načina života
Promena načina života je veoma bitan činilac uspešnosti lečenja artroze. Ako bolesnik sa artrozom velikih zglobova nogu, nakon što je upoznat sa svojom bolešću, promeni stil života i maksimalno čuva svoje zglobove; ne opterećuje ih previše, koristi pomagalo u hodu u bolnim fazama bolesti i povremeno sprovodi fizikalnu terapiju, može držati svoju bolest pod kontrolom dugi niz godina. Lečenje artroza šaka traje mnogo duže i nije sasvim uspešno, pa se pored pravilnog načina života dopunjuje lekovima i fizikalnom terapijom.[124]
Smanjenje fizičke nesposobnosti
Kada sve prethodno opisane vrste lečenja zakažu, preostaje još operativno lečenje. Operativnim (hirurškim) lečenjem osteoartroza može da se ublaži bol, koriguje narušena statika i poboljša funkcija obolelog zgloba/zglobova.[125]
Hirurškim metodama može se raditi; tzv. „brijanje zglobnih površina“, ili „toaleta zgloba“, korektivna osteotomija (npr kada se operacijom ispravljaju pogrešni mehanički odnosi u zglobu koje imamo kod „O“ i „H“ deformiteta), i ugradnja endoproteze zgloba, odnosno zamena zgloba veštačkim.[126]
Koju vrstu zahvata i kada taj zahvat učiniti - određuje ortoped kada su ostale konzervativne metode lečenja iscrpljene, a promene na zglobu takve da onemogućavaju bolesniku normalan život. U ove metod lečenja spadaju;
Artroskopija je invazivna dijagnostička i terapijska metoda u ortopediji u toku koje se uz pomoć specijalno konstruisanog uređaja, endoskopa (fleksibilnih (savitljivih) creva i mikrokamera na kraju endoskopa) vrši ispitivanje (posmatranje) unutrašnjosti zgloba (artroskopija), nakon koga se prema indikacijama donosi odluka o artroplastici ili remontovanju zgloba. Pri radu se koriste manji hirurški instrumenti koji se uvode u zglob kroz jedan ili više dodatnih rezova. U toku artroskopije može se uraditi i nekoliko manjih ili većih hirurških intervencija; ispiranje zgloba, uklanjanje stranih tela iz zgloba (krvnih ugrušaka, zalomljenih osteofita, delova meniskusa) itd.[127] Prednost artroskopske hirurgije u odnosu na klasičnu hiruršku metodu pristupa - artrotomiji, je u tome što je manje invazivna, a tokom postupka se nanosi manja šteta vezivnom tkivu zgloba, obezbeđuje bolja vidljivost unutrašnjosti zgloba i brže je vreme oporavka nakon intervencije što je posebno značajno kod radno aktivnih osoba, sportista i dece.
Artroplastika je invazivna metode u ortopedskoj hirurgiji kojom se morfološki i funkcionalno menjaju, zamenjuju ili remodeluju zajedničke površine zgloba primenom implantata od veštačkih materijala (obično od metala i dugog materijala otpornih na zamor), sa visokom korozivnom otpornošću. Takođe implantati koji se koriste u artroplastici zglobnih površina moraju biti od takvog materijala koji je sa malim koeficijentom trenja i malom brzinom habanja, što garantuje dugotrajnost njihove upotrebe.[128][129]. Artroplastikom se u suštini vrši zamene delova ili celog bolesnog zgloba novim veštačkim zglobom odnosno zglobnom protezom (endoprotezom) koja zamenjuje bolesni zglob u strukturnom i u funkcijskim pogledu. Artroplastikom ugrađena endoproteza može biti totalna (TEP - totalna endoproteza) kad se menjaju oba dela zgloba (čašica i glavica) ili parcijalna (PEP - parcijalna endoproteza) kad se menja samo jedan deo zgloba[130]. Zavisno od toga da li je oboleo jedan dva ili više zglobova može se operisati jedan zglob ali je moguće uraditi operaciju jednostrano ili čak i obostrano više zglobova istovremeno (npr kod artroplastike kolena).[131][132]
Korektivna osteotomija je invazivna metoda rezanja ili sečenje i uklanjanje oštećenih kostiju. Ovaj vid lečenja najčešće se primenjuje kod mlađih osoba sa početnim znacima artroze, jer se ovom intervencijom mogu usporiti degenerativne promene u zglobu i ispraviti poremećene osovine donjih udova („O“ ili „H“ kolena. Kod „O“ položaja kolena, osteotomija se izvodi na tibiji (gležnjači), a kod „H“ položaja osteotomija se izvodi na femuru (butnoj kosti). Mesto nakon osteotomije fiksira se pločom i zavrtnjima.
Hirurška metoda koja se primenjuje u ortopediji za reparaciju oštećene hrskavice naziva se hondroplastika.[133]
Invazivna metoda u ortopediji koja se zasniva na spajanju zajedničkih koštanih krajeva zglobova u cilju sprečavanja zajednički pokreta naziva se artrodeza. Ona se primenjuje nakon dugogodišnje bolesti značajnih povreda ili teških oblika osteoartroze. Postupak artrodeze izvodi se nakon prethodno iscrpljenih mogućnosti za primenu funkcionalnijih metoda, sa ciljem suzbiju bolovi tako što nakon spajanja kostiju sprečavaju dalji zajednički pokreti u zglobu.
Uklanjanje faktora rizika
Smanjenje telesne težine
Veoma bitan činilac za uspešno lečenje artroza je smanjenje ili redukcija telesne težine kod gojaznih osoba. Kliničke studije su pokazale da i minimalni gubitak telesne težine (čak i za 5% -10%), može drastično smanjiti bolove u zglobovima i poboljšati toleranciju na telesno vežbanje.
Promena aktivnosti ili promene delatnosti
Prelazak iz aktivnog života u niži nivo aktivnosti ima za cilj da se što je moguće više rasteretite zglobove i time smanji bolovi i dalje oštećenje hrskavice što može usporiti dalje napredovanje artroze.
Korišćenje dodatne podrške
Dodatna podrška obolelim zglobovima u vidu ortoza i drugih ortopedskih pomagala može da rasteretiti zglob i time smanjiti bolovi i druge tegobe.
Edukacija
Edukacija bolesnika o prirodi bolesti jedan je od primarnih terapijski pristup u lečenju artroze. Nekoliko studija Fondacija za artritis u SAD je pokazalo da edukacija o artrozi ima veliku korist za pacijente. Kroz edukaciju, pacijenti mogu izgraditi pravilan način života i rada, umanjiti bol i povećati funkciju zgloba. Naravno edukaciju treba sprovoditi uz stalne posete i praćenje rezultata njene primene od strane lekara[134].
| FAZA 1 Inicijalno lečenje |
FAZA 2 Perzistentni bol ili progresivni bol ili pogoršanje ograničenja pokreta |
FAZA 3 Izražene tegobe i pored mera iz faze 2 |
|---|---|---|
|
|
|
Prognoza
[uredi | uredi izvor]
Prognoza degenerativnog oboljenja zglobne hrskavice je relativno dobra i umnogome zavisi od vrste obolelog zgloba, aktivnosti pacijenta i težine kliničke slike. Godine starosti, indeks telesne mase, varus deformiteti, i više uključenih zglobova u bolest, stvara veće šanse za progresijom osteoartrita[135]. Zato je prognoza kod koksartroze kuka i gonartroze kolena znatno lošija, jer dolazi do teških funkcionalnih ispada i invalidnosti koje zahtevaju tuđu negu i pomoć ili hirurško lečenje[1].
Kako ne postoje dokazi o uzroku bolesti primena lekova za osteoartritis (koji su trenutno poznati), usmerena je samo na ublažavanje simptoma i tegoba ali ne i lečenje degenerativnih promena pa bolest neprestano napreduje do kraja života bolesnika. Inače sama bolest ne utiče na opšte stanje organizma i dužinu života bolesnika[1].
Prognoza kod bolesnika sa osteoartrozom kod kojih je uspešno izvršena zamena zgloba kuka i kolena protezom (artroplastika), je povoljna u više od 90% slučajeva[1] Međutim, ugrađena proteza mora da se revidira 10-15 godina posle njene ugradnje, u zavisnosti od nivoa aktivnosti i starosti pacijenta. Mlađi i aktivniji pacijenti će uglavnom zahtevati reviziju proteze, dok kod većine starijih pacijenata revizija nije potrebna.
Artroza kao društveni problem
[uredi | uredi izvor]Visoka i sve veća prevalenca osteoartroze podrazumeva i značajno uvećanje troškove za društvo, koji mogu biti;[136]
- Direktni, koji uključuju troškove bolničkog i banjskog lečenja, troškove poseta lekaru, nabavku lekova i troškove hirurških intervencija.
- Indirektni koji uključuju izgubljeno vreme sa posla, umanjenje zarade i druge dobiti, troškove tuđa nege i pomoći.
Troškove lečenja i socijalnog zbrinjavanja bolesnika sa artroza mogu biti izuzetno veliki kod starijih osobe, koji se pored bolesti suočavaju sa potencijalnim gubitkom radne i funkcionalne sposobnosti, nedostatkom materijalnih sredstava i gubitkom „nezavisnosti“ što zahteva tuđu pomoć za svakodnevne aktivnosti.[137]
Kako se u mnogim populacijama razvijenih zemalja u narednim decenijama očekuje sve veća dužina života, potreba za lečenjem sve većeg broja starijih osoba sa osteoartrozom ne samo da će zahtevati sve veći utrošak novčanih sredstava, već i potrebu za nova istraživanja u pronalaženju boljih terapeutskih i alternativnih metoda prevencije i zbrinjavanja bolesnika sa osteoartrozom.[138]
Primera radi, samo u Sjedinjenim Američkim Državama za lečenje bolesnika sa osteoartrozom naplaćeno je od privatnog osiguranja 14,8 milijardi dolara (u proseku oko 15.400 američkih dolara za jedan boravak u bolnici), što je bio drugi najskuplji oblik lečenja u američkim bolnicama u 2011. godini.[139][140]
Napomene
[uredi | uredi izvor]- ^ U anglosaksonskoj literaturi artroza se naziva osteoartritis (osteoarthritis)
- ^ LIF citokin je novootkriveni citokin za koji se veruje da ima ulogu u regulaciji gena koji su odgovorni za ćelijsku aktivaciju zapaljenja.
- ^ Kako su pregledane studije bile kratkoročne, o tome se može teško diskutovati.[110]
Reference
[uredi | uredi izvor]- ^ a b v g d đ e ž z i j k l lj m n Popović M, i sar. Reumatične i srodne bolesti (dijagnoza i terapija) Vojnoizdavački zavod, Beograd 2000,. str. 306-312
- ^ Burkitt, Stevens & Lowe 1996, str. 260
- ^ Hamerman D. (18. 5. 1989). „The biology of osteoarthritis”. New England Journal of Medicine. 320 (20): 1322—30. PMID 2654632. doi:10.1056/NEJM198905183202006.
- ^ Wood, Philip H. N. (1971). „Rheumatic complaints”. Br. Med Bull. 27: 82—9. doi:10.1093/oxfordjournals.bmb.a070820.
- ^ Hunter DJ. (2007). „In the clinic: Osteoarthritis”. Annals of Internal Medicine. 147 (3).:ITC8-1-ITC8-16.
- ^ (jezik: engleski)Osteoarthritis, MedlinePlus
- ^ a b v Murray, R. O. (novembar 1965). „The etiology of primary osteoarthritis of the hip.”. Br J Radiol. 38 (455): 810—24. PMC 2505145
 . PMID 18196405. doi:10.1259/0007-1285-38-455-810.
. PMID 18196405. doi:10.1259/0007-1285-38-455-810.
- ^ MKB-10: Meždunarodnaя statističeskaя klassifikaciя bolezneй i problem, svяzannыh so zdorovьem. ISBN 978-5-225-03268- Proverite vrednost parametra
|isbn=: length (pomoć). V 3-h t. (v 4 knigah), 10-e izd, Kazanь, Medicina, 2003, stranic 2438, 5 - ^ a b v Korž H. A., Filippenko V. A., Deduh N. V. Osteoartroz — podhodы k lečeniю Vіsnik ortopedії travmatologії ta protezuvannя, 2004, nomer 3 stranicы 75—79
- ^ Molnar 2001, str. 337–63
- ^ „WHO Disease and injury country estimates”. World Health Organization. 2009. Pristupljeno 1. 11. 2009.
- ^ a b v g d (jezik: engleski) Carlos J Lozada, MD; Chief Editor: Herbert S Diamond, MD Osteoarthritis MEDSCAPE.
- ^ Pfuntner A., Wier L.M., Stocks C. Most Frequent Conditions in U.S. Hospitals, 2011. HCUP Statistical Brief #162. September 2013. Agency for Healthcare Research and Quality, Rockville, MD
- ^ Hoaglund, F. T.; Yau, A. C.; Wong, W. L. (1973). „Osteoarthritis of the hip and other joints in southern Chinese in Hong Kong”. The Journal of Bone and Joint Surgery. American Volume. 55 (3): 545—557. PMID 4703218. doi:10.2106/00004623-197355030-00010..
- ^ a b v g d đ Lee, P.; Rooney, P. J.; Sturrock, R. D.; Kennedy, A. C.; Dick, W. C. (1974). „The etiology and pathogenesis of osteoarthrosis: A review”. Seminars in Arthritis and Rheumatism. 3 (3): 189—218. PMID 4205480. doi:10.1016/0049-0172(74)90019-5.
- ^ Sharma L (2001). Epidemiology of osteoarthritis. (3rd izd.). str. 3—27. In: Moskowitz RW, Howell DS, Altman, RD, et al, eds. Osteoarthritis. .
- ^ a b v Loughlin, J. (2005). „The genetic epidemiology of human primary osteoarthritis: Current status”. Expert Reviews in Molecular Medicine. 7 (9): 1—12. PMID 15910695. S2CID 24307174. doi:10.1017/S1462399405009257.
- ^ Bullough, P. G. (1981). „The geometry of diarthrodial joints, its physiologic maintenance, and the possible significance of age-related changes in geometry-to-load distribution and the development of osteoarthritis”. Clinical Orthopaedics and Related Research. May: 61—6..
- ^ a b v Aigner T, Rose J, Martin J, Buckwalter J. Aging theories of primary osteoarthritis: from epidemiology to molecular biology. Rejuvenation Res. . 7 (2). leto 2004: 134—45. Nedostaje ili je prazan parametar
|title=(pomoć). - ^ OUTERBRIDGE, R. E. (1961). „The etiology of chondromalacia patellae”. J Bone Joint Surg Br. Nov: 43—.B:752-7.
- ^ a b v g Roberts J, Burch TA. Osteoarthritis prevalence in adults by age, sex, race, and geographic area. Vital Health Stat 11. 1-27.
- ^ Felson DT, Anderson JJ, Naimark A, Walker AM, Meenan RF. Obesity and knee osteoarthritis. The Framingham Study. Annals of Internal Medicine. 109 (1): 18—24. jul 1988. Nedostaje ili je prazan parametar
|title=(pomoć). - ^ Goulston, L. M.; Kiran, A.; Javaid, M. K.; et al. (oktobar 2011). „Does obesity predict knee pain over fourteen years in women, independently of radiographic changes?.”. Arthritis Care & Research (Hoboken). 63 (10): 1398—406. PMID 21739621. S2CID 26774131. doi:10.1002/acr.20546..
- ^ Zgoda M, Paczek L, Bartlomiejczyk I, Sieminska J, Chmielewski D, Górecki A (februar 2007). „Age-related decrease in the activity of collagenase in the femoral head in patients with hip osteoarthritis”. Clin Rheumatol. 26 (2): 240—1.
- ^ Harris WH. (1986). „Etiology of osteoarthrosis of the hip”. Clin Orthop. 213: 20—33..
- ^ a b Altman R, Asch E, Bloch D, Bole G, Borenstein D, Brandt K; et al. (avgust 1986). „Development of criteria for the classification and reporting of osteoarthritis”. Arthritis Rheum. 29 (8): 1039—49. doi:10.1002/art.1780290816.
- ^ Buckland-Wright C, Verbruggen G, Haraoui PB (2000). Imaging: radiological assessment of hand osteoarthritis. In: Osteoarthritis Cartilage. str. 55—6..
- ^ Jewell, F. M.; Watt, I.; Doherty M. (1998). „Plain radiographic features of osteoarthritis”. Ur.: Brandt KD, Doherty M, Lohmander LS. Osteoarthritis. New York, NY: Oxford University Press. str. 217—37..
- ^ Recht, M. P.; Kramer, J.; Marcelis, S. (maj 1993). „Abnormalities of articular cartilage in the knee: analysis of available MR techniques”. Radiology. 187 (2): 473—8..
- ^ Hunter, D. J. (2008). „Advanced imaging in osteoarthritis”. Bull NYU Hosp Jt Dis. 66 (3): 251—60. PMID 18937641..
- ^ KELLGREN, J. H. (1961). „Osteoarthritis in patients and populations”. BMJ. 2 (5243): 1—6. PMC 1968987
 . PMID 13752350. doi:10.1136/bmj.2.5243.1..
. PMID 13752350. doi:10.1136/bmj.2.5243.1..
- ^ Kirkley, Alexandra; Birmingham, Trevor B.; Litchfield, Robert B.; Giffin, J. Robert; Willits, Kevin R.; Wong, Cindy J.; Feagan, Brian G.; Donner, Allan; Griffin, Sharon H.; d'Ascanio, Linda M.; Pope, Janet E.; Fowler, Peter J. (2008). „A Randomized Trial of Arthroscopic Surgery for Osteoarthritis of the Knee”. New England Journal of Medicine. 359 (11): 1097—1107. PMID 18784099. doi:10.1056/NEJMoa0708333.
- ^ Dagenais, S.; Garbedian, S.; Wai, E. K. (2009). „Systematic review of the prevalence of radiographic primary hip osteoarthritis”. Clinical Orthopaedics and Related Research. 467 (3): 623—637. PMC 2635466
 . PMID 19037710. doi:10.1007/s11999-008-0625-5..
. PMID 19037710. doi:10.1007/s11999-008-0625-5..
- ^ Radin, Eric L.; Paul, Igor L.; Rose, Robert M. (1972). „Pathogenesis of primary osteoarthritis”. The Lancet. 1 (7765): 1395—1396. PMID 4113601. doi:10.1016/S0140-6736(72)91130-0.
- ^ Valderrabano, V.; Horisberger, M.; Russell, I.; Dougall, H.; Hintermann, B. (2009). „Etiology of ankle osteoarthritis”. Clinical Orthopaedics and Related Research. 467 (7): 1800—1806. PMC 2690733
 . PMID 18830791. doi:10.1007/s11999-008-0543-6..
. PMID 18830791. doi:10.1007/s11999-008-0543-6..
- ^ a b v g Zoran Anđelković, M. Kačarević, M. Veličković, A. Rangelov, S. Nikolić, Z. Todorović, I. Dimitrijević, Koncept femoro-acetabularnog Impigementa kao mehanizma u razvoju coksartroze: u knjizi sazetaka APOLLINEM MEDICUM ET AESCULAPIUM, jul-septembar (2010) Vol.8-Broj 3. str. 27-33
- ^ NIchols, E. H., Richardson, F. L (1909). „Arthritis de formans”. Journal of Medical Research. 21 (2): 149—222.51. PMC 2098994
 . PMID 19971912..
. PMID 19971912..
- ^ ADAM, A., SPENCE, A. J (1958). „Intertrochanteric Osteotomy for Osteoarthritis of the Hip”. The Journal of Bone and Joint Surgery. 40—B: 219..
- ^ GADE, H. G. (1947): A Contribution to the Surgical Treatment of Osteoarthritis of the Hipjoint: a ClinicalStudy. Acta Chfrurgica Scandinavica, 95, Supplementum 120.
- ^ LLOYD-ROBERTS, G. C (1955). „Osteoarthritis of the Hip. A Study of the Clinical Pathology”. Journal of Bone and Joint Surgery. 37—B: 8.
- ^ Cheung, E. V.; Adams, R.; Morrey, B. F. (2008). „Primary osteoarthritis of the elbow: Current treatment options”. The Journal of the American Academy of Orthopaedic Surgeons. 16 (2): 77—87. PMID 18252838. S2CID 8678992. doi:10.5435/00124635-200802000-00005.
- ^ Veys, E.; Verbruggen, G. (1999). „Evolution and prognosis of osteoarthritis”. Ur.: Reginster JY; Pelletier JP; Martel-Pelletier J. Osteoarthritis. str. 312—3.
- ^ Levangie P, Norkin C. Joint Structure and Function. FA. Davis Company; 2001.
- ^ Susan Standring, ur. (2009) [1858]. Gray's anatomy: The Anatomical Basis of Clinical Practice, Expert Consult. illustrated by Richard E. M. Moore (40 izd.). Churchill Livingstone. ISBN 978-0-443-06684-9.
- ^ Buckwalter JA, Hunzinker E, Rosenberg L, et al. Articular cartilage: composition and structure. In: Woo SLY, Buckwalter JA,editors.,eds. Injury and repair of the musculoskeletal soft tissues. Park Ridge, IL: American Academy of Orthopaedic Surgeons. 1988. str. 405–425. ISBN 9780892030231..
- ^ a b Buckwalter, J. A.; Mankin, H. J. (1997). „Instructional Course Lectures, the American Academy of Orthopaedic Surgeons - Articular Cartilage. Part I”. J Bone Joint Surg Am. 79 (4): 600—611. doi:10.2106/00004623-199704000-00021..
- ^ Kouri JB, Jimenez S, Quintero M, Chico A. 1996. Ultrastructure of the chondrocytes from the fibrillated and non-fibrillated human osteoarthritic cartilage. Ostearthritis Cartilage.
- ^ Lee, J. Mi; Fu, Freddie H. (2000). „The meniscus: Basic science and clinical applications”. Operative Techniques in Orthopaedics. 10 (3): 162—168. doi:10.1016/S1048-6666(00)80002-6..
- ^ Lento, P. H.; Akuthota, V. (2000). „Meniscal injuries: a critical review”. J Back Musculoskel Rehabil. 15 (2): 55—62. PMID 22388443. doi:10.3233/BMR-2000-152-302..
- ^ Rath, E.; Richmond, J. C. (2000). „The menisci: Basic science and advances in treatment”. Br J Sports Med. 34 (4): 252—257. PMC 1724227
 . PMID 10953895. doi:10.1136/bjsm.34.4.252..
. PMID 10953895. doi:10.1136/bjsm.34.4.252..
- ^ Messner, K.; Gao, J. (1998). „Anatomical and functional characteristics and rationale for clinical treatment”. J Anat. 193 (Pt 2): 161—178. PMC 1467836
 . PMID 9827632. doi:10.1046/j.1469-7580.1998.19320161.x..
. PMID 9827632. doi:10.1046/j.1469-7580.1998.19320161.x..
- ^ Gray, J. (1999). „Neural and vascular anatomy of the menisci of the knee.”. J Ortho Sports Phys Ther. 29 (1): 23—30. PMID 10100118. doi:10.2519/jospt.1999.29.1.23..
- ^ Kawamura, Sumito; Lotito, Kristin; Rodeo, Scott A. (2003). „Biomechanics and healing response of the meniscus”. Operative Techniques in Sports Medicine. 11 (2): 68—76. doi:10.1053/otsm.2003.35899..
- ^ McDermott, Ian Douglas (2006). „(ii) Meniscal tears”. Current Orthopeadics. 20 (2): 85—94. doi:10.1016/j.cuor.2006.02.010..
- ^ Seneviratne, A.; Rodeo SA. (2000). „Identifying and managing meniscal injuries”. J Musculoskel Med. 17: 690—697..
- ^ Raković, Balać & Bugarski 2010
- ^ a b González S, Fragoso-Soriano RJ, Kouri JB. „Condrocytes interconnecting tracks and cytoplasmic projections observed within the superficial zone of normal human articular cartilage-a transmission electro microscopy, atomic force microscopy, and two-photon excitation microscopy studies.”. Microsc Res Tech. 70: 1072—1078. 2007..
- ^ a b v g Bhosale, A. M.; Richardson JB. (2008). „Articular cartilage: structure, injuries and review of management”. British Medical Bulletin. 87: 77—95. PMID 18676397. doi:10.1093/bmb/ldn025..
- ^ Eggli, P. S.; Herrmann, W.; Hunziker, E. B.; Schenk, R. K. (1985). „Matrix compartments in the growth plate of the proximal tibia of rats”. Anat Rec. 211 (3): 246—257. PMID 3993978. S2CID 30844799. doi:10.1002/ar.1092110304..
- ^ Guilak, F.; Mow, V. C. (2000). „The mechanical environment of the chondrocyte: a biphasic finite element model of cell-matrix interactions in articular cartilage”. J Biomech. 33 (12): 1663—1673. PMID 11006391. doi:10.1016/S0021-9290(00)00105-6..
- ^ Muir, H. (1995). „The chondrocyte, the architect of cartilage: biomechanics, structure, function and molecular biology of cartilage matrix molecules”. BioEssays. 17 (12): 1039—1048. PMID 8634065. S2CID 899776. doi:10.1002/bies.950171208..
- ^ AR, Poole (1993). „Cartilage in health and disease.”. Ur.: Mc Carty DJ. Arthritis and allied Conditions: A textbook of Rheumatology. Philadelphia, PA: Lea and Febiger. str. 279—333..
- ^ Blanco FJ, Guitian R, Vázquez-Martul E, de Toro FJ, Galdo F. „Osteoarthritis chondrocytes die by apoptosis-A possible pathway osteoarthritis pathology.”. Arthritis Rheum. 41: 284—289. 1998.
- ^ JA, Szirmai (1969). Engel A, Larsson T, ur. Aging of connective and skeletal tissue. Stockholm, Sweden: Nordiska. str. 163—200..
- ^ Alford, J. W.; Cole, B. J. (2005). „Cartilage restoration, part 1: Basic science, historical perspective, patient evaluation, and treatment options”. The American Journal of Sports Medicine. 33 (2): 295—306. PMID 15701618. S2CID 19513868. doi:10.1177/0363546504273510..
- ^ Soltz, M. A.; Ateshian, G. A. (2000). „Interstitial fluid pressurization during confined compression cyclical loading of articular cartilage”. Ann Biomed Eng. 28 (2): 150—9. PMID 10710186. S2CID 11156724. doi:10.1114/1.239..
- ^ Guilak, F.; Mow, V. C. (2000). „The mechanical environment of the chondrocyte: A biphasic finite element model of cell-matrix interactions in articular cartilage”. J Biomech. 33 (12): 1663—1673. PMID 11006391. doi:10.1016/S0021-9290(00)00105-6..
- ^ Maroudas, A.; Wachtel, E.; Grushko, G.; Katz, E. P.; Weinberg, P. (1991). „The effect of osmotic and mechanical pressures on water partitioning in articular cartilage”. Biochem Biophys Acta. 1073 (2): 285—294. PMID 2009281. doi:10.1016/0304-4165(91)90133-2..
- ^ Felson, D. T.; Lawrence, R. C.; Dieppe, P. A.; Hirsch, R.; Helmick, C. G.; Jordan, J. M.; Kington, R. S.; Lane, N. E.; Nevitt, M. C.; Zhang, Y.; Sowers, M.; McAlindon, T.; Spector, T. D.; Poole, A. R.; Yanovski, S. Z.; Ateshian, G.; Sharma, L.; Buckwalter, J. A.; Brandt, K. D.; Fries, J. F. (2000). „Osteoarthritis: New insights. Part 1: The disease and its risk factors”. Annals of Internal Medicine. 133 (8): 635—46. PMID 11033593. S2CID 690121. doi:10.7326/0003-4819-133-8-200010170-00016..
- ^ Fernandes JC, Pelletier JM, Pelletier JP. The role of cytokine in osteoarthritis, Biorheology 2002; 39(1—2):237-246.
- ^ Olivieri, I.; Sarzi-Puttini, P.; Bugatti, S.; Atzeni, F.; d'Angelo, S.; Caporali, R. (2012). „Early treatment in early undifferentiated arthritis”. Autoimmun Rev. 11 (8): 589—92. PMID 22037115. doi:10.1016/j.autrev.2011.10.019..
- ^ Peyron, J. G.; Altman, R. D. (1992). The epidemiology of osteoarthritis. str. 15.. In: Osteoarthritis: Diagnosis and management. Second edition, Moskowitz RW, Howell DS, Goldberg VC, Mankin H J eds, WB Saunders, Philadelphia. .
- ^ Arend, W. P. (2002). „The balance between IL-1 and IL-1Ra in disease.”. Cytokin Growth Factor Rev. 13 (4—5): 323—40..
- ^ Oyoo, GO; Hassanali, SH (2011-11-21). „Osteoarthritis: a look at pathophysiology and approach to new treatments: a review”. East African Orthopaedic Journal. 5 (2). ISSN 1994-1072. doi:10.4314/eaoj.v5i2.72398.
- ^ Soltz, Michael A.; Ateshian, Gerard A. (1998). „Experimental verification and theoretical prediction of cartilage interstitial fluid pressurization at an impermeable contact interface in confined compression”. J Biomech. 31 (10): 927—34. PMID 9840758. doi:10.1016/S0021-9290(98)00105-5..
- ^ B Stanojević. Bolesti lokomotornog B Stanojević. Bolesti lokomotornog aparata, Beograd i Zagreb 1958, Beograd i Zagreb 1958.
- ^ „Heberden's and Bouchard's Nodes”. Pristupljeno 4. 2. 2014.
- ^ a b v g d đ e ž Popović M, i sar. Podsetnik-vodič iz reumatologije, Vojnoizdavački zavod, Beograd 2000,. str. 168
- ^ „Osteoarthritis Symptoms from MedicineNet”. Pristupljeno 4. 2. 2014.
- ^ Colglazier, C. L.; Sutej, P. G. (2005). „Laboratory testing in the rheumatic diseases: A practical review”. Southern Medical Journal. 98 (2): 185—91. PMID 15759949. S2CID 20958984. doi:10.1097/01.SMJ.0000153572.22346.E9..
- ^ Stinton, L. M.; Fritzler, M. J. (2007). „A clinical approach to autoantibody testing in systemic autoimmune rheumatic disorders”. Autoimm Reviews. 7 (1): 77—84. PMID 17967730. doi:10.1016/j.autrev.2007.08.003..
- ^ Michael, J. W.; Schlüter-Brust, K. U.; Eysel, P. (2010). „The Epidemiology, Etiology, Diagnosis, and Treatment of Osteoarthritis of the Knee”. Deutsches Arzteblatt International. 107 (9): 152—162. PMC 2841860
 . PMID 20305774. doi:10.3238/arztebl.2010.0152.
. PMID 20305774. doi:10.3238/arztebl.2010.0152.
- ^ a b v g d „Foot and Ankle Osteoarthritis”. Pristupljeno 4. 2. 2014.
- ^ Petkovic, Lazar; Maric, Dusan; Gajdobranski, Djordje (2010). „Ultrasonographic differentiation of painful hip in developmental age”. Medicinski Pregled. 63 (3–4): 208—214. PMID 21053462. doi:10.2298/MPNS1004208P.
- ^ Altman, R.; Alarcón, G.; Appelrouth, D.; Bloch, D.; Borenstein, D.; Brandt, K.; Brown, C.; Cooke, T. D.; Daniel, W.; Gray, R. (1990). „The American College of Rheumatology criteria for the classification and reporting of osteoarthritis of the hand”. Arthritis and Rheumatism. 33 (11): 1601—1610. PMID 2242058. doi:10.1002/art.1780331101..
- ^ Altman, R.; Alarcón, G.; Appelrouth, D.; Bloch, D.; Borenstein, D.; Brandt, K.; Brown, C.; Cooke, T. D.; Daniel, W.; Feldman, D. (1991). „The American College of Rheumatology criteria for the classification and reporting of osteoarthritis of the hip”. Arthritis and Rheumatism. 34 (5): 505—514. PMID 2025304. doi:10.1002/art.1780340502..
- ^ Altman, R.; Asch, E.; Bloch, D.; Bole, G.; Borenstein, D.; Brandt, K.; Christy, W.; Cooke, T. D.; Greenwald, R.; Hochberg, M. (1986). „Development of criteria for the classification and reporting of osteoarthritis. Classification of osteoarthritis of the knee. Diagnostic and Therapeutic Criteria Committee of the American Rheumatism Association”. Arthritis and Rheumatism. 29 (8): 1039—1049. PMID 3741515. doi:10.1002/art.1780290816..
- ^ Wiik, Allan S.; Bizzaro, Nicola (2012). „Missing links in high quality diagnostics of inflammatory systemic rheumatic diseases”. Autoimmunity Highlights. 3 (2): 35—49. PMC 4389069
 . PMID 26000126. doi:10.1007/s13317-012-0029-0.
. PMID 26000126. doi:10.1007/s13317-012-0029-0.
- ^ New Technology May Enable Early Osteoarthritis Diagnosis, 2008, Arthritis Foundation „A new type of MRI gives doctors a better view.”. Arhivirano iz originala 13. 01. 2012. g.
- ^ Upchurch GR Jr, Schaub TA (april 2006). „American Family Physician”. Abdominal aortic aneurysm. 73 (7): 1198—204.
- ^ Bennett, D. L.; Ohashi, K.; El-Khoury, G. Y. (januar 2004). „Spondyloarthropathies: Ankylosing spondylitis and psoriatic arthritis”. Radiol Clin North Am. 42 (1): 121—34. PMID 15049527. doi:10.1016/S0033-8389(03)00156-8.
- ^ El-Khoury, G. Y.; Kathol, M. H.; Brandser, E. A. (mart 1996). „Seronegative spondyloarthropathies”. Radiol Clin North Am. 34 (2): 343—57. PMID 8633120. doi:10.1016/S0033-8389(22)00472-9.
- ^ Woo, Sook-Bin; Hellstein, John W.; Kalmar, John R. (2006-05-16). „Systematic Review: Bisphosphonates and Osteonecrosis of the Jaws”. Annals of Internal Medicine. 144 (10): 753—61. PMID 16702591. S2CID 53091343. doi:10.7326/0003-4819-144-10-200605160-00009.
- ^ Kawai, K.; Tamaki, A.; Hirohata, K. (jun 1985). „Steroid-induced accumulation of lipid in the osteocytes of the rabbit femoral head. A histochemical and electron microscopic study”. J Bone Joint Surg Am. 67 (5): 755—63. PMID 3997928. doi:10.2106/00004623-198567050-00010.
- ^ Bagan, J. V.; Murillo, J.; Jimenez, Y.; Poveda, R.; Milian, M. A.; Sanchis, J. M.; Silvestre, F. J.; Scully, C. (februar 2005). „Avascular jaw osteonecrosis in association with cancer chemotherapy: Series of 10 cases”. J Oral Pathol Med. 34 (2): 120—3. PMID 15641993. doi:10.1111/j.1600-0714.2004.00269.x.
- ^ Wang, GJ; Sweet, DE; Reger, SI; Thompson, RC (septembar 1977). „Fat-cell changes as a mechanism of avascular necrosis of the femoral head in cortisone-treated rabbits”. J Bone Joint Surg Am. 59 (6): 729—35. PMID 908695. doi:10.2106/00004623-197759060-00003.
- ^ Feder Jr, H. M. (jun 2008). „Lyme disease in children”. Infectious Disease Clinics of North America. 22 (2): 315—26. PMID 18452804. doi:10.1016/j.idc.2007.12.007.
- ^ Wormser, G. P.; Nowakowski, J.; Nadelman, R. B.; Visintainer, P.; Levin, A.; Aguero-Rosenfeld, M. E. (oktobar 2008). „Impact of clinical variables on Borrelia burgdorferi-specific antibody seropositivity in acute-phase sera from patients in North America with culture-confirmed early Lyme disease.”. Clin Vaccine Immunol. 15 (10): 1519—22. PMC 2565926
 . PMID 18716009. doi:10.1128/CVI.00109-08.
. PMID 18716009. doi:10.1128/CVI.00109-08.
- ^ Lineker, S. C.; Bell, M. J.; Boyle, J.; Badley, E. M.; Flakstad, L.; Fleming, J.; Lyddiatt, A.; MacDonald, J.; McCarthy, J.; Zummer, M. (2009). „Implementing arthritis clinical practice guidelines in primary care”. Medical Teacher. 31 (3): 230—237. PMID 18825571. S2CID 20999097. doi:10.1080/01421590802158377.
- ^ Zhang, W.; Moskowitz, R. W.; Nuki, G.; Abramson, S.; Altman, R. D.; Arden, N.; Bierma-Zeinstra, S.; Brandt, K. D.; Croft, P.; Doherty, M.; Dougados, M.; Hochberg, M.; Hunter, D. J.; Kwoh, K.; Lohmander, L. S.; Tugwell, P. (2008). „OARSI recommendations for the management of hip and knee osteoarthritis, Part II: OARSI evidence-based, expert consensus guidelines”. Osteoarthritis and Cartilage. 16 (2): 137—162. PMID 18279766. S2CID 9318699. doi:10.1016/j.joca.2007.12.013..
- ^ National Institute of Health and Clinical Excellence-NICE; National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians; 2008.
- ^ American Academy of Orthopaedic Surgeons-AAOS. Treatment for osteoarthritis of the knee. Evidence based quidlines 2.edition. Adopted by American Academy of orthopedic surgions board of direction, 2013.
- ^ Zhang, W.; Moskowitz, R.W.; Nuki, G.; Abramson, S.; Altman, R.D.; Arden, N.; Bierma-Zeinstra, S.; Brandt, K.D.; Croft, P.; Doherty, M.; Dougados, M.; Hochberg, M.; Hunter, D.J.; Kwoh, K.; Lohmander, L.S.; Tugwell, P. (2008). „OARSI recommendations for the management of hip and knee osteoarthritis, Part II: OARSI evidence-based, expert consensus guidelines”. Osteoarthritis Cartilage. 16 (2): 137—62. PMID 18279766. S2CID 9318699. doi:10.1016/j.joca.2007.12.013..
- ^ a b v g d đ e Petrović R. Pharmacotherapy of rheumatic diseases. In: Pilipović N, editor. Rheumatology, Beograd: Zavod za udžbenike i nastavna sredstva, 2000, 217−28
- ^ FDA.US Food and Drug administration. Avaible from:Dugs/DrugSafety/informationbydrugclass/ucm165107, htm; 2009.
- ^ Rahme, E.; Barkun, A.; Nedjar, H.; Gaugris, S.; Watson, D. (2008). „Hospitalizations for upper and lower GI events associated with traditional NSAIDs and acetaminophen among the elderly in Quebec, Canada”. American Journal of Gastroenterology. 103 (4): 872—82. PMID 18371130. S2CID 7643246. doi:10.1111/j.1572-0241.2008.01811.x..
- ^ Curhan, G. C.; Knight, E. L.; Rosner, B.; Hankinson, S. E.; Stampfer, M. J. (2004). „Lifetime nonnarcotic analgesic use and decline in renal function in women”. Archives of Internal Medicine. 164 (14): 1519—24. PMID 15277282. doi:10.1001/archinte.164.14.1519..
- ^ Curhan, G. C.; Willett, W. C.; Rosner, B.; Stampfer, M. J. (2002). „Frequency of analgesic use and risk of hypertension in younger women”. Archives of Internal Medicine. 162 (19): 2204—8. PMID 12390063. doi:10.1001/archinte.162.19.2204..
- ^ Forman, J. P.; Rimm, E. B.; Curhan, G. C. (2007). „Frequency of analgesic use and risk of hypertension among men”. Archives of Internal Medicine. 167 (4): 394—9. PMID 17325302. doi:10.1001/archinte.167.4.394..
- ^ Towheed TE, Maxwell L, Judd MG,Catton M, Hochberg MC, Wells GA. Acetaminophen for osteoarthritis. Cochrane Database of Systematic Reviews 2006,(1): CD004257.
- ^ Popović M, Stefanović D, Mitrović D. (2000). „Nonsteroidal antiinflammatory drugs and COX-2 inhibitors.”. Ur.: Bojanić M. Rheumatic and similar diseases, diagnosis and therapy. Beograd: Vojnoizdavački zavod. str. 50—61..
- ^ Perić, A.; Toskić-Radojicić, M. (2006). „Analysis of the use and adverse effects of non-steroidal anti-inflammatory drugs: A pilot study”. Vojnosanitetski pregled. 63 (3): 271—277. PMID 16605193. doi:10.2298/VSP0603271P..
- ^ Lambert, R. G.; Hutchings, E. J.; Grace, M. G.; Jhangri, G. S.; Conner-Spady, B.; Maksymowych, W. P. (2007). „Steroid injection for osteoarthritis of the hip: A randomized, double-blind, placebo-controlled trial”. Arthritis and Rheumatism. 56 (7): 2278—2287. PMID 17599747. doi:10.1002/art.22739.
- ^ HOLLANDER, J. L.; BROWN EM Jr; JESSAR, R. A.; BROWN CY (1951). „Hydrocortisone and cortisone injected into arthritic joints; comparative effects of and use of hydrocortisone as a local antiarthritic agent”. JAMA. 147 (17): 1629—1236. PMID 14880415. doi:10.1001/jama.1951.03670340019005..
- ^ Gibson, T.; Burry, H. C.; Poswillo, D.; Glass, J. (1976). „Effect of intra-articular corticosteroid injections on primate cartilage”. Ann Rheum Dis. 36 (1): 74—78. PMC 1006634
 . PMID 402890. doi:10.1136/ard.36.1.74..
. PMID 402890. doi:10.1136/ard.36.1.74..
- ^ Leeb, B. F.; Schweitzer, H.; Montag, K.; Smolen, J. S. (2000). „A metaanalysis of chondroitin sulfate in the treatment of osteoarthritis”. J Rheumatol. 27 (1): 205—11. PMID 10648040..
- ^ McAlindon, T. E.; Lavalley, M. P.; Gulin, J. P.; Felson, D. T. (2000). „Glucosamine and chondroitin for treatment of osteoarthritis: A systematic quality assessment and meta-analysis”. JAMA. 283 (11): 1469—75. PMID 10732937. S2CID 30982224. doi:10.1001/jama.283.11.1469..
- ^ Murray, M. T. (1994). „Glucosamine sulfate: effective osteoarthritis treatment”. Amer J Nat Med. 1 (1): 10—14.
- ^ Hoffer, L. J.; Kaplan, L. N.; Hamadeh, M. J.; Grigoriu, A. C.; Baron, M. (2001). „Sulfate could mediate the therapeutic effect of glucosamine sulfate”. Metabolism. 50 (7): 767—770. PMID 11436179. doi:10.1053/meta.2001.24201.
- ^ Prodigy guidance:osteoarthritis Prodigy, The UK NHS 2005. Avaible from:prodigy.nhs/uk.quidance asp?=osteoarthritis
- ^ National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians, 2008.
- ^ Sluka, K. A. (2009). „Osteoarthritis and rheumatoid arthritis”. Ur.: Sluka KA. Mechanisms and management of pain for the physical therapist. Seattle: IASP Press. str. 349—360.
- ^ Plasqui, G. (2008). „The role of physical activity in rheumatoid arthritis”. Physiology and Behavior. 94 (2): 270—275. PMID 18234247. S2CID 27535834. doi:10.1016/j.physbeh.2007.12.012.
- ^ Lemmey, A. B.; Marcora, S. M.; Chester, K.; Wilson, S.; Casanova, F.; Maddison, P. J. (2009). „Effects of high-intensity resistance training in patients with rheumatoid arthritis: A randomized controlled trial”. Arthritis Care and Research. 61 (12): 1726—1734. PMID 19950325. doi:10.1002/art.24891.
- ^ Mitković, M. B.; Bumbasirević, M. Z.; Lesić, A.; Mitković, M. M.; Mitković, M. M.; Jakovljević, A. (2010). „Deformities correction of metacarpal and phalangeal bones by the use of Mitkovic minifixator”. Acta Chirurgica Iugoslavica. 57 (4): 99—101. PMID 21449144. doi:10.2298/aci1004099m..
- ^ Mitkovic M.: DEGENERATIVE DISORDERS OF THE JOINTS, Chapter in the manual CHIRURGY, Medical faculty University of Nis, 2000.
- ^ Vidic G., Mitkovic M., Milenkovic S., Stojanovic S., Micic I., Golubovic Z., Pavlovic P., Stanojlovic M., Ciric T., Stojiljkovic P., Artroskopija kolena – dodatak tibijalnoj valgizacionoj osteotomiji u lecenju artroze kolena. Drugi Kongres Ortopedskih hirurga i traumatologa sa medjunarodnim ucescem, Zbornik rezimea, 91, Novi Sad, 2010.
- ^ (jezik: bugarski) Artroplastika na „www.puls.bg”. Pristupljeno 5. 2. 2014.
- ^ Raković, Balać & Bugarski 2010, str. 77.
- ^ (jezik: hrvatski) Medicinski leksikon na sajtu Pliva zdravlje
- ^ Hawker, G.; Wright, J.; Coyte, P.; Paul, J.; Dittus, R.; Croxford, R.; Katz, B.; Bombardier, C.; Heck, D.; Freund, D. (1998). „Health-related quality of life after knee replacement”. Journal of Bone and Joint Surgery. 80 (2): 163—73. PMID 9486722. S2CID 57230405. doi:10.2106/00004623-199802000-00003..
- ^ Jones, C. A.; Voaklander, D. C.; Jhonston, D. W.; Suare-Al- mazor ME (2000). „Health-related quality of life outcomes after total hip and knee arthroplasties in a community based population”. Journal of Rheumatol. 27 (7): 1745—52..
- ^ M. Kocić, M. Lazović, Z. Kojović, M. Mitković, S. Milenković, T. Cirić, Methods of the physical medicine therapy in prevention of heterotopic ossification after total hip arthroplasty, Vojnosanitetski pregled, 63(2006)80
- ^ (jezik: engleski) Todd P Stitik, Denise I Campagnolo, Rehabilitation for Osteoarthritis Overview of Osteoarthritis Rehabilitation Emedicine.medscape
- ^ Chapple, C. M.; Nicholson, H.; Baxter, G. D.; Abbott, J. H. (avgust 2011). „Patient characteristics that predict progression of knee osteoarthritis: A systematic review of prognostic studies”. Arthritis Care & Research (Hoboken). 63 (8): 1115—25. PMID 21560257. S2CID 42802653. doi:10.1002/acr.20492..
- ^ Perrot, S.; Poiraudeau, S.; Kabir, M.; Bertin, P.; Sichere, P.; Serrie, A.; Rannou, F. (2008-11-15). „Active or passive pain coping strategies in hip and knee osteoarthritis? Results of a national survey of 4,719 patients in a primary care setting”. Arthritis Rheum. 59 (11): 1555—62. PMID 18975370. doi:10.1002/art.24205.
- ^ Arokoski, J. P. (jun 2005). „Physical therapy and rehabilitation programs in the management of hip osteoarthritis”. Eura Medicophys. 41 (2): 155—61. PMID 16200032.
- ^ Selfe, T. K.; Taylor, A. G. (2008). „Acupuncture and osteoarthritis of the knee: A review of randomized, controlled trials”. Fam Community Health. 31 (3): 247—54. PMC 2810544
 . PMID 18552606. doi:10.1097/01.FCH.0000324482.78577.0f..
. PMID 18552606. doi:10.1097/01.FCH.0000324482.78577.0f..
- ^ Torio CM, Andrews RM (August 2013). "National Inpatient Hospital Costs: The Most Expensive Conditions by Payer, 2011.". HCUP Statistical Brief #160. Rockville, MD: Agency for Healthcare Research and Quality.
- ^ Pfuntner, A.; Wier, L. M.; Steiner, C. (2006). „Costs for Hospital Stays in the United States, 2011”. PMID 24455786.
Literatura
[uredi | uredi izvor]- Molnar, R. E. (2001). „Therapod Paleopathology: A Literature Survey”. Ur.: Tanke, Darren H.; Carpenter, Kenneth; Skrepnick, Michael William. Mesozoic Vertebrate Life. Indiana University Press. str. 337—63. ISBN 978-0-253-33907-2.
- Burkitt, H. G.; Stevens, A.; Lowe, J. S. (1996). „Skeletal system”. Basic Histopathology (3rd izd.). New York, NY: Churchill Livingstone. str. 260.
- Raković, Dejan; Balać, Igor; Bugarski, Branko (2010). Biomaterijali. Institut tehničkih nauka Srpske akademije nauka i umetnosti. ISBN 978-86-80321-23-3.
Spoljašnje veze
[uredi | uredi izvor]| Klasifikacija | |
|---|---|
| Spoljašnji resursi |
- Osteoarthritis at WebMD (jezik: engleski)
- Degenerativna oboljenja zglobova
- Arthritis Ireland (jezik: engleski)
- American College of Rheumatology Factsheet on OA (jezik: engleski)
 | Molimo Vas, obratite pažnju na važno upozorenje u vezi sa temama iz oblasti medicine (zdravlja). |




