Sifilis
| Sifilis | |
|---|---|
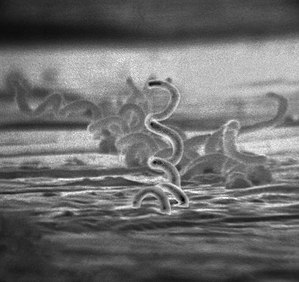 | |
| Elektronska mikroskopija: Treponema pallidum | |
| Klasifikacija i spoljašnji resursi | |
| Specijalnost | Dermatovenerologija Infektologija Neurologija |
| MKB-10 | A50-A53 |
| MKB-9-CM | 090-097 |
| DiseasesDB | 29054 |
| MedlinePlus | 001327 |
| eMedicine | med/2224 emerg/563 derm/413 |
| Patient UK | Sifilis |
| MeSH | D013587 |
Sifilis je stečena ili kongenitalna polno prenosiva infekcija koju prouzrokuje bakterija bleda spiroheta (lat. Treponema pallidum). Prvenstveno se prenosi direktnim kontaktom sa zaraženom osobom, koja nije svesne svoje infekcije, najčešće polnim kontaktom. [a] Postoji i kongenitalni način prenošenja spirohete sa majke na fetus tokom trudnoće (u materici) ili u toku porođaja. Sifilis se ne može preneti preko toaletnih dasaka, kvaka, bazena, toplih kupki, kada, pozajmljene odeće ili pribora za jelo. U druge humane bolesti koje prouzrokuju bakterije srodne spiroheti spadaju; frambezija (podvrsta lat. pertenue), pinta (podvrsta lat. carateum), i bejel (podvrsta lat. endemicum).
Rane faza sifilisa najčešće protiče bez ikakvih simptoma. U nekim slučajevima, simptomi bolesti mogu ostati latentni i više godina. Sifilistične lezije se najčešće javljaju na spoljašnjim genitalijama, vagini, čmaru ili završnom crevu (rektumu). Promene se takođe mogu javiti na usnama ili u usnoj duplji.
Znaci i simptomi sifilisa se razlikuju u zavisnosti od stadijuma u kome se bolest nalazi (primarni, sekundarni, latentni i tercijerni). Primarni stadijum se najčešće manifestuje kao solitarni šankr (čvrst, bezbolni čir koji ne svrbi) Sekundarni sifilis prati osip najčešće lokalizovan po dlanovima i tabanima. Latentni sifilis je sa jako malo ili bez simptoma. Tercijarni sifilis karakteriše se gumoznim promenama, neurološkim i/ili srčanim simptomima. Sifilis je, poznat i kao „veliki imitator“ zbog svojih čestih atipičnih prezentacija.
Dijagnoza sifilisa obično se postavlja serološkim testovima krvi; ili direktnim mikroskopskim pregledom razmaza uzorkovanog materijala.
Sifilis, posebno kada se rano otkrije, može biti uspešno izlečen kao i sve bakterijske infekcije. Bolest se efikasno može lečiti antibioticima, naročito intramuskularnom primenom penicilina (koji se daje i intravenski kod neurosifilisa), ili cefriaksonom. Kod bolesnika koji imaju ozbiljnu alergiju na penicilin, lečenje se sprovodi peroralnim unosom doksiciklinom ili azitromicinom.
| „ | Dugoročnim praćenjem inficiranih osoba koje nisu lečene od sifilisa, uočeno je da: 1/3 inficiranih tokom života ima latentnu infekciju, 1/3 ima biološko izlečenje (spontano izgubi serološku reaktivnost), a preostala 1/3 razvije pozne manifestacije i komplikacije. | ” |
Nakon dramatičnog smanjenja bolesti, zbog velike dostupnosti penicilina 1940-ih, stopa infekcije se sve više povećala prelaskom u 21. vek u mnogim zemljama sveta, često združena sa virusom humane imunodeficijencije (HIV). Pretpostavlja se da je 12 miliona ljudi skraja 20. veka (1999) bilo zaraženo sifilisom, pri čemu je više od 90% slučajeva registrovano u zemljama u razvoju. Ta pojava se delimično pripisuje nebezbednom upražnjavanju seksa među muškarcima koji imaju seks sa muškarcima, povećanim promiskuitetom, prostitucijom, i smanjenim korišćenjem zaštite.[1][2][3]
Istorijat
[uredi | uredi izvor]
Nije tačno poznato poreklo sifilisa.[5] O tome postoji više hipoteza, od kojih su najpoznatije ; ove dve hipoteze koje se pominju i kao „kolumbova“ odnosno „pre-kolumbova" hipoteza.[6]
- Prema jednoj od dve glavne hipoteze, sifilis je prenesen u Evropu po povratku posade Kristifora Kolumba sa putovanja u Ameriku. Ova tzv Kolumbova hipoteza je najviše podržana postojećim dokazima.[7][8]
- Prema drugoj, sifilis je postojao u Evropi i ranije, ali nije bio prepoznat.
Prvi pisani podaci o pojavi sifilisa u Evropi zabeleženi su 1494/1495. godine u Napulju, u Italiji, za vreme francuske invazije.[6][9] Nakon što je do njegovog širenja došlo po povratku francuskih trupa, (pa je u početku bolest bila poznata pod nazivom „francuska bolest“').[b]
Godine 1530. naziv „sifilis“ prvi put upotrebio je italijanski lekar i pesnik Đirolamo Frakastoro kao ime svoje latinske pesme napisane u daktilskom heksametru, u kojoj opisuje „pustošenja“ ove bolesti u Italiji.[10] Takođe, kroz istoriju je korišćen i naziv „velike boginje“.[11][12]
Uzročnika sifilisa, Treponemu palidum (lat. Treponema pallidum), prvi put su identifikovali Fric Šaudin i Erih Hofman 1905. godine.[9]
Prvu efikasnu terapiju sifilisa (Salvarsan) razvio je 1910. godine Paul Erlih, nakon čega su usledila ispitivanja sa penicilinom i potvrda njegove efikasnosti 1943. godine.[9][11] Pre pojave efikasnog načina lečenja, najčešće su korišćeni živa i izolacija, pri čemu je način lečenja često bivao lošiji od same bolesti.[11]
Pretpostavlja se da su mnoge poznate istorijske ličnosti, među kojima i; Franc Šubert, Artur Šopenhauer, Eduar Mane[9] i Adolf Hitler,[13] imale ovu bolest.
Endemičnog sifilisa je bilo i u našim krajevima, kao posledica prolaska vojski, npr. nakon Prvog svetskog rata u selima oko Valjeva,[14], u zeničkom srezu,[15] Homolju.[16]
Sifilis u umetničkim i književnim delima

Najranije umetničko delo u Evropi koje prikazuje obolelu osobu od sifilisa je „Sifilitični muškarac“ Albrehta Direra, drvorez za koga se veruje da predstavlja Landsknehte, severnoevropske najamnike.[17] Smatra se da mit o fatalnoj ženi (fr. femme fatale) ili „otrovnim ženama“ 19. veka, delimično potiče od „pustošenja“ (masovnih epidemija) koja je izazvala ova bolest, sa klasičnim primerima u književnosti, uključujući i pesmu Džona Kitsa Lepa gospa bez milosti (fr. La Belle Dame sans Merci).[18][19]
Umetnik Jan van der Straet je naslikao scenu koja prikazuje jednog bogatog čoveka koji kao terapiju za sifilis dobija tropsko gvajakovo drvo, negde oko 1580. godine.[20] Naziv dela je „Priprema i upotreba gvajakovog drveta za lečenje sifilisa“. To što je umetnik odlučio da uvrsti ovaj prikaz u niz dela koja slave Novi svet, ukazuje koliko je lečenje sifilisa, ma koliko neefikasno, bilo važno evropskoj eliti toga doba. Bogatstvo boja i puno detalja na slici koja prikazuje četvoricu sluga koji pripremaju napitak dok lekar posmatra, krijući nešto iza leđa, a nesrećni pacijent pije.[21]
Jedan od najozloglašenijih slučajeva sumnjive medicinske etike u Sjedinjenim Državama u 20. veku bila je Taskedži studija o sifilisu.[22] Studija je izvedena u mestu Taskedži, Alabama, i podržala ga je Služba za javno zdravlje u Sjedinjenim Državama (engl. U.S. Public Health Service, PHS) u saradnji sa Institutom Taskedži.[23] Studija je započeta 1932. godine, kada je sifilis predstavljao široko rasprostranjen problem i nije bilo sigurnog i efikasnog načina lečenja.[24] Studija je bila osmišljena tako da meri progresiju nelečenog sifilisa. Do 1947. penicilin je potvrđen kao efikasan lek za sifilis i počela je njegova široka primena u lečenju ove bolesti. Međutim, rukovodioci studije su nastavili proučavanja i nisu ponudili učesnicima lečenje penicilinom.[23] Ovo je predmet rasprave, i po nekima je penicilin davan mnogim bolesnicima.[24] Studija je trajala sve do 1972.[23]
Eksperimenti vezani za sifili su takođe izvođeni i u Gvatemala od 1946. do 1948. Reč je o eksperimentima na ljudima, koje su sponzorisale Sjedinjene Države, a koji su izvođeni za vreme vladavine Huan Hose Arevala u saradnji sa nekim gvatemalskim ministrima zdravlja i službenicima. Lekari su inficirali vojnike, zatvorenike i mentalne bolesnike sifilisom i drugim seksualno prenosivim bolestima, bez prethodnog zvaničnog pristanka od strane učesnika, a onda ih lečili antibioticima. U oktobru 2010. Sjedinjene Države su se zvanično izvinile Gvatemali zbog izvođenja ovih eksperimenata.[25]
Epidemiologija
[uredi | uredi izvor]
- bez podataka
- <35
- 35-70
- 70-105
- 105-140
- 140-175
- 175-210
- 210-245
- 245-280
- 280-315
- 315-350
- 350-500
- >500
Veruje se da je sifilisom inficirano 12 miliona ljudi u 1999. godini, pri čemu je više od 90% slučajeva bilo u zemljama u razvoju.[27]
On pogađa između 700.000 i 1,6 miliona trudnoća godišnje, dovodeći do spontanog pobačaja, mrtvorođenosti i kongenitalnog sifilisa. Sifilis je zadnjih 10 godina 21. veka, bio skoro iskorenjen u Norveškoj, ali je sada ponovo postao uobičajeniji. U više navrata dolazilo je do izbijanja zaraze u Oslu među muškarcima koji su imali seksualne odnose sa drugim muškarcima. Bolest se sada češće pojavljuje i među heterofilnim osobama. Sifilis je postao i uobičajen u bivšim Sovjetskim republikama, u mnogim zemljama u razvoju i pojedinim velikim gradovima Sjedinjenim Američkim Državama. U području Podsaharske Afrike, sifilis doprinosi sa oko 20% perinatalnoj smrti.[28]
Stope sifilisa su proporcionalno više među onima osobama koje su korisnici intravenskih droga, kod inficiranih HIV-om, kao i kod muškaraca koji stupaju u seksualne odnose sa muškarcima (LGBT populacija).[1][2][3]
U Sjedinjenim Državama stopa sifilisa u 2007. godini je bila šest puta veća kod muškaraca nego kod žena, dok su 1997. godine bile skoro jednake.[29] Hispano osobe čine skoro polovinu svih slučajeva obolelih od sifilisa u 2010. godini u SAD.[30]
Sifilis je bio veoma čest u Evropi tokom 18. i 19. veka, da bi u razvijenim zemljama početkom 20. veka nakon masovne upotrebe antibiotika došlo je do naglog opadanja broja infekcija. Takvo stanje je sve do 1980-ih i 1990-ih, kada se sifilis ponovo masovna javlja u pojedinim evropskim zemljama.[9] Od 2000. godine stope sifilisa su u porastu u SAD, Kanadi, Ujedinjenom Kraljevstvu (UK), Australiji i Evropi, prvenstveno među muškarcima koji stupaju u seksualne odnose sa muškarcima.[27] Međutim, stope sifilisa među Amerikankama su ostale stabilne u ovom periodu, dok su se kod žena u UK stope povećale, ali u manjoj meri nego kod muškaraca.[31]
Došlo je do povećanja stopa zaražavanja od sifilisa i među heteroseksualcima u Kini i Rusiji od 1990—ih godina.[27] Ovo se pripisuje nesigurnom seksualnom ponašanju, kao što je seksualni promiskuitet, prostitucija i smanjena upotreba zaštitnih sredstava.[27][31][32]
Ukoliko se ne leči, njegov mortalitet iznosi od 8% do 58%, sa većom stopom smrtnosti kod muškaraca.[5] Simptomi sifilisa su postali manje ozbiljni tokom 19. i 20. veka, jednim delom zbog široko rasprostranjene dostupnosti efikasnog načina lečenja, a delimično zbog smanjenja virulencuje spiroheta.[33] Ako se rano počne sa lečenjem, nema mnogo komplikacija.[34] Sifilis povećava dva do pet puta rizik od prenošenja HIV-a, a česte su i koinfekcije (30–60% u nekim urbanim sredinama).[5][27]
Etiologija
[uredi | uredi izvor]Bakteriologija
[uredi | uredi izvor]
Treponema pallidum podvrsta pallidum je spiralnog oblika, gram-negativna, visoko pokretna bakterija.[9][34] U tri srodna ljudska oboljenja koje prouzrokuje srodna Treponema pallidum, spadaju frambezija (podvrsta pertenue), pinta (podvrsta carateum) i bejel (podvrstaendemicum).[5] Za razliku od podtipa pallidum, one ne prouzrokuju neurološko oboljenje.[28] Ljudi su jedini poznati kao prirodni rezervoar podvrste pallidum.[27] Ona nije sposobna da preživi bez domaćina više od nekoliko dana. To je zbog njenog malog genoma (1,14 MDa) koji ne uspeva da dešifruje metaboličke puteve neophodne za većinu makronutrijenata.Ima sporo vreme udvostručavanja koje je duže od 30 sati.[34]
Putevi prenošenja zaraze
[uredi | uredi izvor]Sifilis se prenosi prvenstveno seksualnim kontaktom ili tokom trudnoće s majke na fetus; spiroheta može da prođe kroz neoštećenu sluzokožu ili ugroženu kožu.[5][27] Tako se prenosi poljupcem u blizini lezije, kao i oralnim, vaginalnim ili analnim seksom.[5] Približno 30 do 60% onih koji su izloženi primarnom ili sekundarnom sifilisu će oboleti.[35] Njegova infektivnost se vidi u činjenici da pojedinac koji je vakcinisan sa samo 57 organizama ima šansu od 50% da se zarazi.[34] Većina (60%) novih slučajeva u Sjedinjenim Državama se javlja kod muškaraca koji imaju seks sa muškarcima. Može se preneti preko krvnih proizvoda. Međutim, oni su ispitani u mnogim zemljama te su niskorizični. Izgleda da je rizik za prenošenje putem deljenja igala ograničen.[5] Sifilis se ne može dobiti preko sedišta toaleta, svakodnevnih aktivnosti, džakuzija, ili deljenjem pribora za jelo ili odeće.[36]
Klinička slika
[uredi | uredi izvor]Sifilis se može ispoljiti u jednom od četiri različita stadijuma: primarni, sekundarni, latentni i tercijerni,[5] a može se javiti i kao kongenitalni oblik sifilisa.[27] Ser Vilijam Osler ga je nazvao „velikim imitatorom“ zbog različitih vidova prezentacije.[5][24]
Primarni stadijum
[uredi | uredi izvor]
Primarni sifilis se obično dobija direktnim polnim kontaktom sa inficiranim lezijama druge osobe.[37] Približno 3 do 90 dana nakon prvog izlaganja (u proseku 21 dana) lezija kože, koja se naziva šankr, pojavljuje se na mestu dodira.[5] To je klasično (40% vremena) jedan, čvrst, bezbolan čir koji ne svrbi sa čistom osnovom i oštrim granicama veličine od 0,3 do 3,0 cm.[5] Lezija, međutim, može uzeti bilo koju formu.[34] Kod klasične forme, razvija se iz makule u papulu i najzad u eroziju ili čir.[34] Povremeno mogu biti prisutne višestruke lezije (~40%),[5] pri čemu su višestruke lezije češće kod koinficiranih HIV-om. Lezije mogu biti bolne ili osetljive (30%), i mogu se pojaviti na spoljašnjim genitalijama (2–7%). Najčešće mesto kod žena je grlić materice (44%), penis kod heteroseksualnih muškaraca (99%), i relativno često kod muškaraca koji imaju seks sa muškarcima analno i rektalno (34%).[34] Limfni čvor je često uvećan (80%) oko inficirane površine,[5] što se pojavljuje sedam do 10 dana pre formiranja šankra.[34]Lezija može trajati tri do šest nedelja ako se ne leči.[5]
Sekundarni stadijum
[uredi | uredi izvor]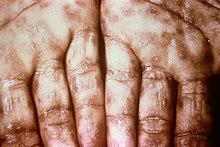

Sekundarni sifilis se javlja u proseku četiri do deset nedelja nakon primarne infekcije.[5] Iako je poznato da se sekundarna bolest može ispoljiti na mnogo različitih načina, simptomi najčešće uključuju kožu, sluzokožu, i limfne čvorove.[33] Može postojati simetričan, crvenkasto-ružičasti osip koji ne svrbi po trupu i ekstremitetima, uključujući dlanove i tabane.[5][38] Osip može postati makulopapularan ili pustularan. Može formirati ravne, široke, beličaste lezije nalik na bradavice poznate kao kondiloma latum na sluzokoži. Sve ove lezije predstavljaju utočište za bakterije i infektivne su. U druge simptome spadaju groznica, upala grla, malaksalost, gubitak težine, gubitak kose, i glavobolja.[5] U ređe manifestacije spadaju hepatitis, oboljenjebubrega, artritis, periostitis, optički neuritis, uveitis, i intersticijalni keratitis.[5][35] Akutni simptomi se obično povlače nakon tri do šest nedelja;[35] međutim, kod oko 25% ljudi se može ispoljiti recidiv sekundarnih simptoma. Mnogi ljudi kod kojih je prisutan sekundarni sifilis (40–85% žena, 20–65% muškaraca) ne prijavljuju da su prethodno imali klasični šankr primarnog sifilisa.[33]
Latentni (prikriveni) stadijum
[uredi | uredi izvor]Latentni sifilis se definiše kao onaj koji ima serološki dokaz infekcije bez simptoma oboljenja.[37] Dalje se opisuje kao rani (manje od 1 godine nakon sekundarnog sifilisa) ili kao kasni (više od 1 godine nakon sekundarnog sifilisa) u Sjedinjenim Državama.[35] Ujedinjeno Kraljevstvo koristi granicu od dve godine za rani ili kasni latentni sifilis.[34] Rani latentni sifilis može imati relaps simptoma. Kasni latentni sifilis je asimptomatski, i nije zarazan kao rani latentni sifilis.[35]
Tercijerni stadijum
[uredi | uredi izvor]
Tercijerni sifilis se može javiti u proseku 3 do 15 godina nakon inicijalne infekcije, i može se podeliti na tri različita oblika: gumatozni sifilis (15%), kasni neurosifilis (6,5%), i kardiovaskularni sifilis (10%).[5][35] Bez lečenja, kod trećine inficiranih se razvija tercijerno oboljenje.[35] Ljudi sa tercijernim sifilisom nisu infektivni.[5]
Gumatozni sifilis ili kasni benigni sifilis se obično javlja 1 do 46 godina nakon inicijalne infekcije, u proseku 15 godina. Ovaj stadijum karakteriše formacija hroničnih guma, mekih zapaljenskih lopti nalik na tumor koje se mogu znatno razlikovati po veličini. One obično napadaju kožu, kost i jetru, ali se mogu pojaviti bilo gde.[5]
Neurosifilis se odnosi na infekciju koja zahvata centralni nervni sistem. Može se javiti rano, kao asimptomatski ili u obliku sifilitičkog meningitisa, ili kasno kao meningovaskularni sifilis, opšta pareza, ilitabes dorzalis, koji je povezana sa lošom ravnotežom i oštrim bolovima u donjim ekstremitetima.Kasni neurosifilis se obično javlja 4 do 25 godina nakon inicijalne infekcije. Meningovaskularni sifilis se prezentuje apatijom i konvulzijama, a opšta pareza demencijom i tabes dorzali-som.[5] Takođe, može postojati Argil-Robertsonova zenica, obostrana mala zenica koja se sužava kada se osoba fokusira na bliske predmete, ali se ne sužava kada je izložena jakoj svetlosti.
Kardiovaskularni sifilis se obično javlja 10–30 godina nakon inicijalne infekcije. Najčešća komplikacija je sifilitički aoritis, što može dovesti do formacije aneurizma.[5]
Urođeni oblik sifilisa
[uredi | uredi izvor]Urođeni sifilis se može javiti tokom trudnoće ili na porođaju. Dve trećine sifilisne odojčadi se rađa bez simptoma. Česti simptomi koji se razvijaju tokom prvih par godina uključuju:hepatosplenomegaliju (70%), osip (70%), groznicu (40%), neurosifilis (20%), i pneumonitis (20%).Ako se ne leči, kasni kongenitalni sifilis se može javiti kod 40%, uključujući između ostalog: deformaciju sedlasti nos, Igumenakisov simptom, sabljastu tibiju, ili Klutonove zglobove.[28]
Dijagnoza
[uredi | uredi izvor]
Sifilis se klinički teško dijagnostikuje u ranoj prezentaciji.[34] Potvrđuje se ispitivanjem krvi ili neposrednim vizuelnim pregledom uz korišćenje mikroskopa. Testovi krvi se češće koriste, jer se lakše obavljaju.[5] Dijagnostički testovi, međutim, ne mogu da razlikuju stadijume bolesti.[6]
U dijagnostičke testove za dokazivanje sifilisa spadaju:
1. Pregled materijala iz šankra (infektivni izvor) direktnom detekcijom spirohete (mikroskopijom u tamnom polju).
2. Analiza krvi. Ubrzo nakon što se infekcija javi, telo produkuje antitela na spirohetu koja mogu biti detektovana tačnom, sigurnom i jeftinom analizom krvi. Nizak nivo antitela će ostati u krvi mesecima ili godinama, čak iako je bolest uspešno lečena. Svakoj trudnici je neophodno pregledati krv na sifilis. U analize krvi spadaju:
- Detekcija antilipoidnih antitela (VDRL ili RPR),
- Detekcija antitela na spirohetu iz seruma i likvora (TPH, FTA – ABS i Western blot testom).
3. Pregled likovra
U Institutu za javno zdravlje Srbije „Dr Milan Jovanović Batut” od 1938. godine radi Referentna laboratorija za dijagnostiku sifilisa, u kojoj sve ove analize mogu obaviti.
Direktno ispitivanje
[uredi | uredi izvor]Mikroskopija na tamnoj podlozi serumske tečnosti iz šankra koristiti se kao najbrži način za postavljanje dijagnoze. Testiranje se mora obaviti u roku od 10 minuta od dobijanja uzorka. Osetljivost i specifičnost testa je gotovo 80%, te se može koristiti za potvrđivanje dijagnoze ali ne i za isključivanje iste.
Druga dva testa koja se mogu izvršiti na uzorku iz šankra su:
- Test direktnog fluorescentnog antitela i test amplifikacije nukleinske kiseline. Amplifikacija nukleinske kiseline koristi tehniku, kao što je lančana reakcija polimeraze, da detektuje prisustvo određenih gena sifilisa.
- Direktno fluorescentno testiranje antitela označenih fluoresceinom, koji se vezuje za određene sifilisne proteine.
Ovi testovi, za razliku od mikroskopije na tamnoj podlozi, nisu vremenski osetljivi, budući da im nisu potrebne žive bakterije za postavljanje dijagnoze.[34]
Testovi krvi
[uredi | uredi izvor]Testovi krvi se dele na: netreponemalne i treponemalne testove.[34]
- Netreponemalni testovi se koriste u početnoj dijagnostici i uključuju testove za laboratorijskog istraživanja na venerične bolesti (VDRL) ili rapid plasma reagin (RPR). Međutim, budući da su ovi testovi povremeno lažno pozitivni, potrebno je potvrditi nalaze treponemalnim testom. Lažno pozitivni nalazi prilikom netreponemalnih testova se mogu javiti pri nekim viralnim infekcijama kao što su varičela i male boginje, kao ilimfoma, tuberkuloza, malarija, endokarditis, bolest vezivnog tkiva, i trudnoća.[37]
- Treponemalne testovi su aglutinacija čestica na treponemu palidum (TPHA) ili test fluorescentne apsorpcije treponemalnih antitela (FTA-Abs).[5] Test na treponemalna antitela obično postaje pozitivan dva do pet nedelja posle inicijalne infekcije.[34]
Testovi likvora
[uredi | uredi izvor]Kod neurosifilisa u dijagnostici se koristi pregled likvora. Nalazom velikog broja leukocita (uglavnomlimfocita) i visokog nivoa proteina u cerebrospinalnoj tečnosti u okruženju poznate infekcije sifilisom dokazuje se postojanje neurosifilisa kod bolesnika.[5][37]
Terapija
[uredi | uredi izvor]Rane infekcije
[uredi | uredi izvor]Prvi izbor u lečenju nekomplikovanog sifilisa je pojedinačna intramuskularna doza penicilina G ili pojedinačna oralna doza azitromicina.[39] Doksiciklin i tetraciklin su alternativni izbori; međutim, zbog rizika od defekata pri rođenju, oni se ne preporučuju trudnicama. A razvila se i antibiotska rezistencija na neke agense, uključujući makrolide, klindamicin i rifampicin (rifampin).[27] Ceftriakson, treća generacija antibiotika cefalosporina, može biti podjednako efikasan kao i terapija na bazi penicilina.[5]
Kasne infekcije
[uredi | uredi izvor]Kod neurosifilisa, usled slabe penetracije penicilina G u centralni nervni sistem, preporuka je da se obolelim osobama daju velike intravenske doze penicilina u periodu od najmanje 10 dana.[5][27] Ako je osoba alergična, može se koristiti ceftriakson ili da se proba desenzitizacija na penicilin. Ostale vrste kasnih infekcija mogu se lečiti intramuskularnom primenom penicilina G jednom nedeljno u periodu od tri nedelje. U slučaju alergije, kao i u početnoj fazi bolesti, mogu se koristiti doksiciklin ili tetraciklin, čak i u dužem periodu. Lečenje u ovoj fazi ograničava dalju progresiju bolesti, ali ima samo neznatan uticaj na štetu do koje je već došlo.[5]
Jariš-Herkshajmerova reakcija
[uredi | uredi izvor]Jedan od potencijalnih neželjenih efekata lečenja je Jariš-Herkshajmerova reakcija. Ona često počinje u roku od sat vremena i traje 24 časa, sa simptomima groznice, bolom u mišićima, glavoboljom i tahikardijom.[5] Njeni uzročnici su citokini koje otpušta imuni sistem kao odgovor na lipoproteine oslobođene pucanjem bakterija sifilisa.[40]
Tok bolesti
[uredi | uredi izvor]Primarni stadijum: Posle tri nedelje, koliko traje period inkubacije, od zaraženja javlja se bezbolan čir koji se naziva tvrdi šankr. Obično se javlja na genitalijama ili blizu mesta prodora bakterije. Ubrzo se javljaju promene na okolnim limfnim žlezdama koje oteknu, ali su bezbolne. Mada se može desiti da ovaj prvi stadijum prođe bez primetnih simptoma, posebno kod žena jer se može desiti da se ovaj čir sakrije u unutrašnjosti vagine tako da ostane potpuno neprimećen. U primarnom stadijumu šankr je jako zarazan.
Sekundarni stadijum: Ovaj stadijum se javlja između jedne nedelje i šest meseci, kada počinje sekundarni razvoj. Do tada se bakterija proširila po celom organizmu. Na koži javljaju ospe, najpre ružičaste, zatim tamnocrvene i mrke, posle kojih dolaze čvorići, a onda sve to iščezne.
Latentni stadijum: Nakon nekoliko godina, obično 6-10, počinje tercijarni stadijum. U ovoj fazi ne postoje vidljivi znaci bolesti, ali bakterija je najverovatnije već počela da napada srce, mozak i druge unutrašnje organe.
Kasni stadijum: U ovoj fazi već postoji neka od sledećih bolesti: ozbiljno srčano oboljenje, slepilo, progresivna paraliza, čak i mentalni poremećaji. U ovoj fazi sifilis nije prenosiv. Međutim, danas retko ko dolazi u ovu fazu zahvaljujući uspešnoj primeni medikamenata.
Prevencija
[uredi | uredi izvor]U 2010. godini još uvek nije postojala efikasna preventivna vakcina.[27] Apstinencija od intimnog fizičkog kontakta sa inficiranom osobom je efikasna u smanjenju prenošenja sifilisa, kao i pravilna upotreba lateks kondoma. Upotreba kondoma, međutim, ne eliminiše rizik u potpunosti.[36][41] Zbog toga Centar za kontrolu i prevenciju bolesti (engl. Centers for Disease Control and Prevention, CDC) preporučuje dugoročni, uzajamno monogamni odnos sa neinficiranim partnerom i izbegavanje supstanci kao što su alkohol i nekih droga koje povećavaju rizično seksualno ponašanje.[36]
Kongenitalni sifilis kod novorođenčadi se može sprečiti skriningom majki tokom rane trudnoće i lečenjem onih koje su inficirane.[42] Radna grupa za procenu preventivnih medicinskih usluga u Sjedinjenim Državama (engl. United States Preventive Services Task Force, USPSTF) izričito preporučuje univerzalni skrining svih trudnica,[43] dok Svetska zdravstvena organizacija daje preporuku da se sve žene testiraju pri prvoj prenatalnoj poseti, a onda ponovo u trećem trimestru.[44] Ukoliko su rezultati pozitivni, preporuka je da se i njihovi partneri podvrgnu lečenju.[44] Međutim, kongenitalni sifilis je još uvek uobičajen u svetu u razvoju, pošto mnogo žena uopšte ne dobija prenatalnu negu, a kod onih koje je dobijaju, prenatalna nega ne uključuje skrining,[42] a još uvek se povremeno javlja i u razvijenom svetu, s obzirom na to da je kod onih sa najvećom verovatnoćom dobijanja sifilisa (upotrebom droga, itd), najmanja verovatnoća da će dobiti negu tokom trudnoće.[42] Izvestan broj mera za povećanje pristupačnosti testiranja pokazao se efikasnim u smanjenju stope kongenitalnog sifilisa u zemljama sa niskim i srednjim dohotkom.[44]
Sifilis je bolest koja se mora prijaviti u mnogim zemljama, uključujući Kanadu,[45] Evropsku uniju[46] i Sjedinjene Države.[47] To znači da su zdravstveni radnici dužni da obaveste organe javnog zdravlja, koji će u idealnom slučaju obezbediti obaveštenje partnera osobe koja je inficirana.[48] Lekari takođe mogu podstaći pacijente da upute svoje partnere da potraže zdravstvenu negu.[49] Centar za kontrolu i prevenciju bolesti preporučuje seksualno aktivnim muškarcima koji stupaju u seksualne odnose sa muškarcima da se testiraju barem jednom godišnje.[50]
Napomene
[uredi | uredi izvor]Reference
[uredi | uredi izvor]- ^ a b Coffin, LS; Newberry, A; Hagan,, H.; Cleland, CM; Des Jarlais; Perlman, DC. „Syphilis in Drug Users in Low and Middle Income Countries”. The International Journal on Drug Policy. 21 (1): 20—7. PMC 2790553
 . PMID 19361976. doi:10.1016/j.drugpo.2009.02.008.
. PMID 19361976. doi:10.1016/j.drugpo.2009.02.008.
- ^ a b Gao, L.; Zhang, L; Jin, Q. „Meta-analysis: prevalence of HIV infection and syphilis among MSM in China”. Sexually Transmitted Infections. 85 (5): 354—8. PMID 19351623. S2CID 24198278. doi:10.1136/sti.2008.034702.
- ^ a b Karp, G.; Schlaeffer, F; Jotkowitz,, A.; Riesenberg, K. „Syphilis and HIV co-infection”. European Journal of Internal Medicine. 20 (1): 9—13. PMID 19237085. doi:10.1016/j.ejim.2008.04.002.
- ^ The Metropolitan Museum of Art Bulletin, Summer (2007). str. 55-56.
- ^ a b v g d đ e ž z i j k l lj m n nj o p r s t ć u f h c č dž š Kent ME, Romanelli F (2008). „Reexamining syphilis: an update on epidemiology, clinical manifestations, and management”. Ann Pharmacother. 42 (2): 226—36. PMID 18212261. S2CID 23899851. doi:10.1345/aph.1K086.
- ^ a b v Farhi, D.; Dupin, N. „Origins of syphilis and management in the immunocompetent patient: facts and controversies”. Clinics in Dermatology. 28 (5): 533—8. PMID 20797514. doi:10.1016/j.clindermatol.2010.03.011.
- ^ Rothschild, BM (15. 5. 2005). „History of syphilis”. Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America. 40 (10): 1454—63. PMID 15844068. S2CID 6000907. doi:10.1086/429626.
- ^ Harper, KN; Zuckerman, MK; Harper, ML; Kingston, JD; Armelagos, GJ (2011). „The origin and antiquity of syphilis revisited: an appraisal of Old World pre-Columbian evidence for treponemal infection.”. American Journal of Physical Anthropology. 146 Suppl 53: 99—133. PMID 22101689. doi:10.1002/ajpa.21613.
- ^ a b v g d đ Franzen, C. „Syphilis in composers and musicians--Mozart, Beethoven, Paganini, Schubert, Schumann, Smetana”. European Journal of Clinical Microbiology and Infectious Diseases. 27 (12): 1151—7. PMID 18592279. S2CID 947291. doi:10.1007/s10096-008-0571-x.
- ^ Nancy G (1992). „Siraisi, Drugs and Diseases: New World Biology and Old World Learning,”. Ur.: Anthony Grafton, Nancy G. Siraisi, with April Shelton, eds. New World, Ancient Texts. Cambridge MA: Belknap Press/Harvard University Press. str. 159—194.
- ^ a b v Dayan, L.; Ooi, C. „Syphilis treatment: old and new”. Expert Opinion on Pharmacotherapy. 6 (13): 2271—80. PMID 16218887. S2CID 6868863. doi:10.1517/14656566.6.13.2271.
- ^ Knell, RJ (7. 5. 2004). „Syphilis in renaissance Europe: rapid evolution of an introduced sexually transmitted disease?” (PDF). Proceedings. Biological Sciences / The Royal Society. 271 Suppl 4 (Suppl 4): S174—6. PMC 1810019
 . PMID 15252975. doi:10.1098/rsbl.2003.0131.
. PMID 15252975. doi:10.1098/rsbl.2003.0131.
- ^ „Hitler syphilis theory revived”. BBC News. 12. 3. 2003.
- ^ "Politika", 20. okt. 1936
- ^ "Vreme", 3. nov. 1936
- ^ "Vreme", 13. nov. 1937
- ^ Eisler, CT. „Who is Dürer's "Syphilitic Man"?”. Perspectives in Biology and Medicine. 52 (1): 48—60. PMID 19168944. S2CID 207268142. doi:10.1353/pbm.0.0065.
- ^ Hughes 2007, str. 346.
- ^ Wilson 2005, str. 205.
- ^ Reid 2009, str. 113.
- ^ „and Use of Guayaco for Treating Syphilis"”. Arhivirano iz originala 21. 05. 2011. g. Pristupljeno 6. 8. 2007.. Jan van der Straet..
- ^ Katz, RV; Kegeles, SS; Kressin, NR; et al. (2006). „The Tuskegee Legacy Project: Willingness of Minorities to Participate in Biomedical Research”. J Health Care Poor Underserved. 17 (4): 698—715. PMC 1780164
 . PMID 17242525. doi:10.1353/hpu.2006.0126.
. PMID 17242525. doi:10.1353/hpu.2006.0126.
- ^ a b v „U.S. Public Health Service Syphilis Study at Tuskegee”. Centers for Disease Control and Prevention. 15. 6. 2011. Pristupljeno 7. 7. 2010.
- ^ a b v White, RM (13. 3. 2000). „Unraveling the Tuskegee Study of Untreated Syphilis”. Archives of Internal Medicine. 160 (5): 585—98. PMID 10724044. doi:10.1001/archinte.160.5.585.
- ^ „U.S. apologizes for newly revealed syphilis experiments done in Guatemala”. The Washington Post. 1. 10. 2010. Pristupljeno 1. 10. 2010. „The United States revealed on Friday that the government conducted medical experiments in the 1940s in which doctors infected soldiers, prisoners and mental patients in Guatemala with syphilis and other sexually transmitted diseases.”
- ^ „Disease and injury country estimates”. World Health Organization (WHO). 2004. Pristupljeno 11. 11. 2009.
- ^ a b v g d đ e ž z i j Stamm, LV (2010). „Global Challenge of Antibiotic-Resistant Treponema pallidum”. Antimicrob. Agents Chemother. 54 (2): 583—9. PMC 2812177
 . PMID 19805553. doi:10.1128/AAC.01095-09.
. PMID 19805553. doi:10.1128/AAC.01095-09.
- ^ a b v Woods, CR (2009). „Congenital syphilis-persisting pestilence”. Pediatr. Infect. Dis. J. 28 (6): 536—7. PMID 19483520. doi:10.1097/INF.0b013e3181ac8a69.
- ^ „Trends in Reportable Sexually Transmitted Diseases in the United States, 2007”. Centers for Disease Control and Prevention (CDC). 13. 1. 2009. Pristupljeno 2. 8. 2011.
- ^ „STD Trends in the United States: 2010 National Data for Gonorrhea, Chlamydia, and Syphilis”. Centers for Disease Control and Prevention (CDC). 22. 11. 2010. Pristupljeno 20. 11. 2011.
- ^ a b Kent, ME; Romanelli, F. „Reexamining syphilis: an update on epidemiology, clinical manifestations, and management”. The Annals of Pharmacotherapy. 42 (2): 226—36. PMID 18212261. S2CID 23899851. doi:10.1345/aph.1K086.
- ^ Ficarra, G.; Carlos, R. „Syphilis: The Renaissance of an Old Disease with Oral Implications”. Head and Neck Pathology. 3 (3): 195—206. PMC 2811633
 . PMID 20596972. doi:10.1007/s12105-009-0127-0.
. PMID 20596972. doi:10.1007/s12105-009-0127-0.
- ^ a b v Mullooly, C.; Higgins, SP. „Secondary syphilis: the classical triad of skin rash, mucosal ulceration and lymphadenopathy”. International Journal of STD & AIDS. 21 (8): 537—45. PMID 20975084. S2CID 207198662. doi:10.1258/ijsa.2010.010243.
- ^ a b v g d đ e ž z i j k l Eccleston, K.; Collins, L; Higgins,, S. P. „Primary syphilis”. International Journal of STD & AIDS. 19 (3): 145—51. PMID 18397550. S2CID 19931104. doi:10.1258/ijsa.2007.007258.
- ^ a b v g d đ e Bhatti, MT (2007). „Optic neuropathy from viruses and spirochetes”. Int Ophthalmol Clin. 47 (4): 37—66,ix. PMID 18049280. S2CID 2011299. doi:10.1097/IIO.0b013e318157202d.
- ^ a b v „Syphilis - CDC Fact Sheet”. Centers for Disease Control and Prevention (CDC). 16. 9. 2010. Pristupljeno 30. 5. 2007.
- ^ a b v g Committee on Infectious Diseases (2006). Larry K. Pickering, ur. Red book 2006 Report of the Committee on Infectious Diseases (27th izd.). Elk Grove Village, IL: American Academy of Pediatrics. str. 631-44. ISBN 978-1-58110-207-9.
- ^ Dylewski J, Duong M (2. 1. 2007). „The rash of secondary syphilis”. Canadian Medical Association Journal. 176 (1): 33—5. PMC 1764588
 . PMID 17200385. doi:10.1503/cmaj.060665.
. PMID 17200385. doi:10.1503/cmaj.060665.
- ^ Gilbert, David N.; Moellering, Robert C.; Eliopoulos, George M. (2011). The Sanford guide to antimicrobial therapy 2011 (41st izd.). Sperryville, VA: Antimicrobial Therapy. str. 22—. ISBN 978-1-930808-65-2. Nepoznati parametar
|author-separator=ignorisan (pomoć) - ^ Radolf, JD; Lukehart SA, ur. (2006). Pathogenic Treponema: Molecular and Cellular Biology. Caister Academic Press. ISBN 978-1-904455-10-3.
- ^ Koss CA, Dunne EF, Warner L (2009). „A systematic review of epidemiologic studies assessing condom use and risk of syphilis”. Sex Transm Dis. 36 (7): 401—5. PMID 19455075. S2CID 25571961. doi:10.1097/OLQ.0b013e3181a396eb.
- ^ a b v Schmid, G. „Economic and programmatic aspects of congenital syphilis prevention”. Bulletin of the World Health Organization. 82 (6): 402—9. PMC 2622861
 . PMID 15356931.
. PMID 15356931.
- ^ U.S. Preventive Services Task, Force. „Screening for syphilis infection in pregnancy: U.S. Preventive Services Task Force reaffirmation recommendation statement”. Annals of Internal Medicine. 150 (10): 705—9. PMID 19451577. doi:10.7326/0003-4819-150-10-200905190-00008.
- ^ a b v Hawkes, S.; Matin, N; Broutet,, N.; Low, N. „Effectiveness of interventions to improve screening for syphilis in pregnancy: a systematic review and meta-analysis”. The Lancet Infectious Diseases. 11 (9): 684—91. PMID 21683653. doi:10.1016/S1473-3099(11)70104-9.
- ^ „National Notifiable Diseases”. Public Health Agency of Canada. 5. 4. 2005. Arhivirano iz originala 09. 08. 2011. g. Pristupljeno 2. 8. 2011.
- ^ Viñals-Iglesias, H.; Chimenos-Küstner, E. „The reappearance of a forgotten disease in the oral cavity: syphilis”. Medicina Oral, Patologia Oral y Cirugia Bucal. 14 (9): e416—20. PMID 19415060.
- ^ „Table 6.5. Infectious Diseases Designated as Notifiable at the National Level-United States, 2009 [a]”. Red Book. Arhivirano iz originala 13. 9. 2012. g. Pristupljeno 2. 8. 2011.
- ^ Brunner & Suddarth's textbook of medical-surgical nursing. (12th izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2010. str. 2144—. ISBN 978-0-7817-8589-1.
- ^ Hogben, M. „Partner notification for sexually transmitted diseases”. Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America. 44 Su: S160—S174. PMID 17342669. doi:10.1086/511429.
- ^ „Trends in Sexually Transmitted Diseases in the United States: 2009 National Data for Gonorrhea, Chlamydia and Syphilis”. Centers for Disease Control and Prevention. 22. 11. 2010. Pristupljeno 3. 8. 2011.
Literatura
[uredi | uredi izvor]- Brunner & Suddarth's textbook of medical-surgical nursing. (12th izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2010. str. 2144—. ISBN 978-0-7817-8589-1.
- Gilbert, David N.; Moellering, Robert C.; Eliopoulos, George M. (2011). The Sanford guide to antimicrobial therapy 2011 (41st izd.). Sperryville, VA: Antimicrobial Therapy. str. 22—. ISBN 978-1-930808-65-2.
- Radolf, JD; Lukehart SA, ur. (2006). Pathogenic Treponema: Molecular and Cellular Biology. Caister Academic Press. ISBN 978-1-904455-10-3.
- Reid, Basil A. (2009). Myths and realities of Caribbean history ([Online-Ausg.] izd.). Tuscaloosa: University of Alabama Press. str. 113—. ISBN 978-0-8173-5534-0.
- Committee on Infectious Diseases (2006). Larry K. Pickering, ur. Red book 2006 Report of the Committee on Infectious Diseases (27th izd.). Elk Grove Village, IL: American Academy of Pediatrics. str. 631-44. ISBN 978-1-58110-207-9.
- Hughes, Robert (2007). Things I didn't know : a memoir (1st Vintage Book izd.). New York: Vintage. str. 346. ISBN 978-0-307-38598-7.
- Wilson, Elizabeth; [ed]: Joanne Entwistle (2005). Body dressing ([Online-Ausg.] izd.). Oxford: Berg Publishers. str. 205—. ISBN 978-1-85973-444-5.
Spoljašnje veze
[uredi | uredi izvor]- "Syphilis - CDC Fact Sheet" Centers for Disease Control and Prevention (CDC)
- UCSF HIV InSite Knowledge Base Chapter: Syphilis and HIV
 | Molimo Vas, obratite pažnju na važno upozorenje u vezi sa temama iz oblasti medicine (zdravlja). |
