Шећерна болест
| Шећерна болест | |
|---|---|
| Латински | Diabetes mellitus |
 | |
| Плави круг - симбол шећерне болести | |
| Класификација и спољашњи ресурси | |
| Специјалност | Ендокринологија |
| МКБ-10 | E10–E14 |
| МКБ-9-CM | 250 |
| MedlinePlus | 001214 |
| eMedicine | med/546 emerg/134 |
| Patient UK | Шећерна болест |
| MeSH | C18.452.394.750 |
Шећерна болест или дијабетес (лат. diabetes mellitus, грч. διαβήτης) је хронични, неизлечиви системски поремећај метаболизма,[1] који се карактерише хипергликемијом, тј. трајно повишеним нивоом глукозе у крви. Углавном је условљен наследним факторима[2], а настаје због смањене секреције или смањеног биолошког дејства хормона инсулина, односно у комбинацији ова два фактора.[3] Тај недостатак омета размену угљених хидрата, масти и беланчевина у организму (што се испољава типичним тегобама), а након дужег времена утиче и на структуру и функцију крвних судова, живаца и других виталних органа и органских система.
Дијабетес се данас убраја међу најчешћа ендокринолошка обољења, са преваленцом у сталном порасту (нарочито у развијеним земљама света).[4] То је последица модерног стила живота и повећања броја спољашњих етиолошких чинилаца, међу којима се посебно издваја гојазност. Шећерна болест се најчешће јавља у старијем животном добу као последица општих дегенеративних и склеротичних промена у организму (која захватају и панкреас), а код младих особа може настати услед генетичких поремећаја или оштећења панкреаса код одређених заразних обољења.[5]
Терминологија
[уреди | уреди извор]
Реч дијабетес први је употребио Деметрије из Аполоније око 200. п. н. е.[6] Она је изведена од грчке речи διαβαίνειν која у преводу значи „тече кроз“, што одговара једном од главних симптома ове болести – непрестано узимање течности и прекомерна продукцији урина (мокраће). Године 1675, Томас Вилис је на постојећи назив додао реч mellitus, која је изведена из латинског и у преводу значи „сладак“ (ово је повезано са слатким укусом урина оболелих особа). Метју Добсон је 1776. доказао да сладак укус потиче од присуства шећера у крви и мокраћи дијабетичара.[7]
Реч дијабетес се обично односи на обољење diabetes mellitus, мада постоје и друга стања која у свом имену садрже префикс дијабетес. Међу њима је најпознатије обољење diabetes insipidus за кога није карактеристичан сладак укус урина, а које најчешће настаје услед оштећења бубрега или хипофизе.
Историјат
[уреди | уреди извор]Ово обољење је познато већ више од 3.500 година. Први пут је описано на староегипатском папирусу који је откривен 1862. године у гробници у околини Тебе. Његов садржај је 1878. дешифровао немачки египтолог Георг Еберс, и дијабетес је у њему описан као болест која се одликује јаком жеђи и честим и обилним мокрењем. Записи на санскриту (око 500. године п. н. е) описују „медену мокраћу“, а шећерна болест се спомиње и у бројним другим списима лекара из претхришћанског периода. Почетком 1. века римски лекар Целзије је описао болесника са симптомима дијабетеса, а један век касније је антички лекар Аретеј из Кападокије у својим списима детаљно описао ово обољење. Отприлике у исто време су приказ болести дали кинески лекар Чанг-Чанг и индијски лекар Шушрута, који каже да је то болест људи који „конзумирају много пиринча, скробасте хране и шећера“. Јапански лекари су у 3. веку уочили да пси лижу мокраћу дијабетичара (због високе концентрације глукозе), па су почели да користе ове животиње у откривању болести. Сличан принцип је користио и Ратсимаманга, лекар са Мадагаскара, који је од својих пацијената тражио да мокре поред мравињака и потом пратио да ли се мрави скупљају на мокраћу. Персијски лекар и филозоф Авицена је у 11. веку описао дијабетесну гангрену, а нешто касније је уочено да се код оболелих од дијабетеса често јављају чиреви и туберкулоза. Чувени лекар Парацелзус је у 14. веку пронашао кристале у мокраћи дијабетичара, али није открио и природу тих кристала. Он је сматрао да је узрок болести „сувишна топлота у бубрезима“. Енглески лекар Томас Сиденхајм је у 15. веку изнео теорију да шећерна болести настаје „као последица непотпуног варења хилуса у крви, при чему се излучују неасимиловани састојци“. Његов земљак Мортон је крајем 17. века констатовао да је у питању наследно обољење. Италијански анатом Ђовани Батиста Моргањи је у 18. веку у својој књизи „О седишту и узроцима болести“ записао да је дијабетес обољење са непознатим средиштем (лат. Morbus in sede incerto locus). Тек је касније откривена улога панкреаса у настанку шећерне болести захваљујући радовима швајцарца Јохана Конрада Брунера (који је псима одстрањивао панкреас и тако изазивао симптоме дијабетеса), Француза Клода Бернара (који је поставио темеље експерименталне физиологије и проучавао јетру и панкреас) и Немца Паула Лангерханса.[6]

И поред чињенице да се за њу знало релативно дуго, шећерна болест је први пут експериментално изучена и описана тек крајем 19. века.[8] Откриће улоге и значаја панкреаса у настанку дијабетеса је приписано научницима Јозефу фон Мерингу и Оскару Минковском. Они су 1889. године открили да се код паса којима је одстрањен панкреас убрзо развијају сви знакови и симптоми шећерне болести и да они убрзо после тога умиру.[9] Сер Едвард Алберт Шарпеј је 1910. наговестио да код оболелих од дијабетеса недостаје једна од супстанци коју продукује панкреас, и он је предложио да је назову инсулин. Тај назив је изведен од латинске речи insula која у преводу значи „острво“, што се односи на чињеницу да инсулин стварају бета-ћелије Лангерхансових острваца у панкреасу.[8]
Ендокрина улога панкреаса у метаболизму, као и стварно откриће инсулина, нису расветљени све до 1921. када су Сер Фредерик Грант Бантинг и Чарлс Херберт Бест доказали да се код паса без панкреаса дијабетес може спречити давањем екстракта из Лангерхансових острваца здравих паса.[10] Бантинг, Бест и сарадници (посебно хемичар Колип) су успели да изолују инсулин из панкреаса говечета на Универзитету у Торонту, што је 1922. године омогућило његову примену у терапији шећерне болести. Годину дана касније, Бантинг и директор лабораторије Маклауд за ово откриће су добили Нобелову награду. Они су откриће заштитили патентом али су омогућили његову употребу без икакве надокнаде, што је допринело брзом ширењу примене инсулина у терапији ове болести широм света.
Разлику између дијабетеса тип 1 и тип 2 први је открио и објавио Сер Херолд Персивал Химсворт у јануару 1936. године.[11]
Етиологија болести
[уреди | уреди извор]Метаболизам глукозе
[уреди | уреди извор]
С обзиром да је инсулин основни хормон који регулише улазак глукозе из крви у већину ћелија (осим у централном нервном систему), његов недостатак или смањени сензибилитет рецептора за инсулин играју главну улогу у настанку разних облика шећерне болести.
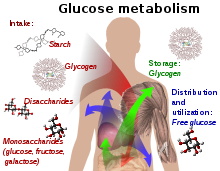
Већина угљених хидрата из хране се у процесу варења претвара у моносахарид (прости шећер) глукозу и у том облику доспева у крв. Крвном струјом она се преноси до свих ћелија организма и користи се као извор енергије, депонује као гликоген или складишти као масно ткиво.[12] Када количина глукозе достигне одређени ниво (нпр. после оброка), бета-ћелије Лангерхансових острваца панкреаса луче хормон инсулин. Он омогућава ћелијама да апсорбују глукозу, а осим тога он представља и основни контролни сигнал за конверзију глукозе у гликоген (полисахарид који се складишти у јетри и мишићним ћелијама, и по потреби се поново претвара у глукозу и користи као извор енергије). Нормалне вредности шећера у крви износе 3,3-5,5 mmol.
Без инсулина, глукоза не може ући у ћелије, што условљава пораст њене концентрације у крви, тј. доводи до стања познатог као хипергликемија. По дефиницији, дијабетесом се назива стање када је количина шећера у крви већа од 7,0 mmol (126 mg/dL) .[12]
Хипергликемија смањује многе анаболичке процесе у организму: раст и деобу ћелија, синтезу протеина, таложење масти и др. Осим тога, изазива поремећаје метаболизма и бројне друге компликације и болести.
Узрочници и фактори ризика
[уреди | уреди извор]Генетика
Наследни фактори често играју главну улогу у појави дијабетеса код одређене индивидуе. Они то чине повећањем осетљивости бета-ћелија на вирусе, развојем аутоимуних антитела против сопствених ћелија панкреаса, дегенеративним променама на ћелијама које резултују променом структуре и неделотворношћу инсулина и сл.[2] Склоност за дијабетес се преноси директно на потомке, а испољавање саме болести може да зависи и од других чинилаца у току живота (што је разлог зашто се шећерна болест не појављује обавезно код свих потомака оболелих).[12]
Гојазност
Гојазност је један од водећих дијабетогених фактора, чему сведочи чињеница да је око 60% одраслих дијабетичара гојазно.[1] Код гојазних особа се временом смањује осетљивост бета-ћелија на повећање концентрације глукозе у крви, а осим тога смањује се и број инсулинских рецептора у циљним ткивима (на сопствени и егзогени инсулин).[2] Ово резултује смањеном испоруком шећера ћелијама и последичним повећањем његовог нивоа у крви (хипергликемија).
Болести
За разлику од наследног (примарног) дијабетеса, постоје обољења и стања у току којих се шећерна болест јавља као компликација. Таква шећерна болест се назива секундарном, јер се развија под директним утицајем присутног обољења или деловања штетних чинилаца на организам.[12]
Такав је случај код хроничног алкохолизма, упале или карцинома панкреаса, различитих ендокриних поремећаја (акромегалија, хипертиреоза, Кушингов синдром), хемохроматозе, вирусних обољења и др.[1] Секундарни дијабетес настаје због поремећаја у искоришћавању шећера у крви под утицајем истих оних разлога који су довели до развоја основног обољења.
Трудноћа
Период трудноће представља својеврстан стрес за организам, који лако претвара латентни дијабетес у изражени поремећај који може постати трајан. Ово стање познато је под именом гестациони дијабетес. У трудноћи се јавља смањена осетљивост према инсулину (због повећања количине масних киселина и гликокортикоида у крви) и повећана разградња овог хормона под дејством ензима плаценте. Здраве труднице на ово реагују повећаним лучењем инсулина, а оне са предијабетесом или латентним дијабетесом добијају испољени облик овог обољења.
Лекови и хемијски агенси
У прву групу лекова који могу да утичу на појаву дијабетеса спадају лекови који се примењују код реуматских болести, хроничних обољења дисајних путева, неких бубрежних и кожних обољења и различитих алергијских стања. Друга група лекова су препарати који делују на повишени крвни притисак и боље мокрење. Такође, и орална контрацептивна средства имају утицај на понашање шећера у крви (јатрогени дијабетес).
Постоје и други лекови, хормони и хемијски агенси који могу утицати на појаву шећерне болести, али поступак контроле у њиховој примени дозвољава благовремено отклањање поремећаја у понашању шећера у крви.[12]
Остали фактори
Поред већ поменутих фактора, постоје и други који поспешују настанак ове болести: склоност ка уношењу већих количина слаткиша, смањена физичка активност, прелазни период код мушкараца и жена (климактеријум), склоност ка инфекцијама, назебима и запаљењима, рађање крупног детета (преко 4 kg), стрес, повреде, хируршке интервенције итд.
Патогенеза
[уреди | уреди извор]Патогенеза дијабетеса није јединствена, јер се болест може јавити на више начина. Због тога и постоји неколико теорија о настанку шећерне болести:
- теорија апсолутног дефицита инсулина, према којој се болест развија услед престанка лучења овог хормона (узрок томе може бити нпр. потпуно уклањање панкреаса или неки поремећај у стварању или секрецији инсулина);
- аутоимуна теорија инсистира на чињеници да имунски систем у одређеним патолошким случајевима може да изазове уништење Лангерхансових острваца и да доведе до последичног развоја дијабетеса. Осим тога, код људи се ретко могу наћи и антитела против инсулина;
- теорија о антагонистима инсулина (хормони, масне киселине) и др.[1]
Стадијуми болести
[уреди | уреди извор]Према свом току примарни идиопатски дијабетес се може поделити у четири стадијума:
- потенцијални дијабетес или предијабетес је стање у коме постоји благи поремећај метаболизма угљених хидрата, али се он тешко може открити стандардним биохемијским методама (карактерише га нормална гликемија и нормалан тест оптерећења);
- латентни или стресни дијабетес је други стадијум у еволуцији шећерне болести, који се може открити и доказати само под утицајем стреса;
- хемијски или асимптоматски дијабетес се одликује нормалним или благо повишеним нивоом глукозе у крви на празан стомак, док се након узимања хране јавља изразита хипергликемија;
- манифестни дијабетес је завршни стадијум болести, где се хипергликемија може нормализовати само уношењем инсулина или применом других терапијских метода. По неким ауторима манифестни облик болести се јавља када укупна маса бета-ћелија падне на око 30% од нормалних вредности.[1][13]
Класификација
[уреди | уреди извор]За разлику од старих класификација које су биле базиране на примењеној терапији (инсулин-зависни и инсулин-независни дијабетес) нова класификација више указује на етиопатогенезу болести.[3] Шећерна болест се на основу узрока и клиничких манифестација класификује на дијабетес тип 1 и тип 2.
Дијабетес тип 1
[уреди | уреди извор]Дијабетес тип 1 се најчешће јавља код млађих особа (испод тридесете године живота), и то углавном у време пубертета. У основи овог обољења налази се аутоимуни процес, који уништава бета-ћелије панкреаса, тако да се јавља одсуство инсулина у циркулацији и хипергликемија.[14] С обзиром да је за преживљавање оболелих неопходно доживотно узимање инсулина, овај тип дијабетеса се назива и инсулин-зависни. Такође су у употреби синоними јувенилни и младалачки дијабетес.
Учесталост
Око 9% дијабетичара у Северној Америци и 20% у Скандинавији има овај тип шећерне болести. Најчешће се јавља код младих људи, али може да се јави и код старијих негојазних особа. Највећа инциденца обољевања утврђена је у Финској, а најмања у Јапану. Испитивања су показала да је инциденца дијабетеса типа 1 повезана са учесталошћу одређених антигена HLA система. Болест се јавља најчешће код особа са налазом DR 3 и/или DR 4 HLA антигена. Осим тога значајан је и утицај фактора животне средине који се надовезује на генетичку предиспозицију. Тако се бележи чешћа појава овог типа дијабетеса у јесењим и зимским месецима, када су чешће вирусне инфекције. Значајан је такође и утицај хормона. Највећа учесталост типа 1 шећерне болести је од једанаесте до тринаесте године живота, што се повезује са повећаним лучењем хормона раста и полних хормона у наведеном периоду, а познато је да они имају дејство супротно инсулину.[14]
Узроци настанка
Ради се о катаболичком поремећају код кога је циркулишући инсулин практично одсутан, глукагон је повишен и бета-ћелије панкреаса не могу да одговоре ни на један стимулус. У одсуству инсулина три главна циљна ткива на инсулин (јетра, мишићи и масно ткиво) не само да не могу да апсорбују хранљиве састојке већ из својих депоа ослобађају глукозу, аминокиселине и масне киселине у крвоток. Промене у метаболизму масти доводе до продукције и акумулације кетона. Ово стање гладовања може бити прекинуто само давањем инсулина.
Тип 1 дијабетес настаје као последица инфективних или токсичних фактора спољашње средине, које у генетички предиспониране особе активирају имунски систем који уништава бета-ћелије. Фактори спољашње средине укључују вирусе (заушци, рубеоле, коксаки вирус B4), токсичне хемијске агенсе и друге цитотоксине као што је хидроген-цијанид.[14]
Симптоми
Основни симптоми су: повећана диуреза (количина излучене мокраће), ноћно мокрење код деце са новооткривеним дијабетесом, жеђ, замагљење вида, губитак тежине (упркос нормалном или повећаном апетиту), умор, слабост, постурална хипотензија и др. Код наглог почетка болести, тј. нагло насталог тешког инсулинског дефицита, симптоми брзо прогредирају. Када се инсулинска дефицитарност развија полако болесници су релативно стабилни, а клинички налаз је минималан.[14]
Дијабетес тип 2
[уреди | уреди извор]Овај облик дијабетеса се раније називао инсулин-независним. Он настаје као последица различитих абнормалности на нивоу периферних ткива и чини око 90% свих случајева дијабетеса у САД.[15] Пацијенти који оболевају од овог облика шећерне болести су обично старији од 40 година (инциденца је највећа од 65. до 74. године живота) и највећи број њих је гојазан. Њима није потребан инсулин за преживљавање, али се временом смањује инсулинска секреција па је потребан инсулин ради постизања оптималне гликорегулације.[16]
Учесталост
Преваленца дијабетеса типа 2 је уско повезана са појавом гојазности. Права епидемија гојазности која је присутна широм света посебно у високо индустријализованим земљама и земљама у развоју представља један од најзначајнијих фактора настанка дијабетеса. Средња учесталост дијабетеса износи 2-5%, најмања је у сеоским подручјима Кине (испод 1%), а највећа међу Пима Индијанцима у Северној Америци (око 50%). О учесталости дијабетеса у нашој земљи нема поузданих података, али се претпоставља да она износи око 3%, при чему је највећа у Војводини. Око 90% свих оболелих од дијабетеса чине оболели од дијабетеса типа 2.[16]
Узроци настанка
Смањена осетљивост на инсулин присутна је код највећег броја оболелих са типом 2 дијабетеса независно од телесне тежине и повезује се са неколико фактора: генетичким чиниоцима (још недефинисаним) који временом све више добијају на значају, седентарним начином живота, абдоминалном висцералном гојазношћу итд.
Постоје две основне групе пацијената са типом 2 дијабетеса: гојазни и негојазни тип.
Преваленца гојазности варира међу различитим расама, континентима, културама, степену економског развоја итд. Око 70% особа у САД и Европи са новооткривеним дијабетесом је гојазно, док је тај број у Кини и Јапану двоструко мањи. Ови пацијенти показују смањену осетљивост на дејство инсулина што посебно корелира са абдоминалном гојазношћу. Често је присутна хиперплазија бета-ћелија тако да је присутан нормални или појачани инсулински одговор на глукозу у раној фази болести. Касније долази до смањене секреције бета-ћелија.
Око 30% тип 2 дијабетичара је негојазно, мада њихов проценат варира у зависности од раније наведених фактора. У ових болесника већи проблем представља смањена секреција инсулина, али се такође може утврдити и инсулинска резистенција на пострецепторском нивоу.[16]
Симптоми
Класични симптоми присутни код типа 1 се могу наћи и код овог облика шећерне болести, али ретко на њеном почетку. Већина пацијената има подмукли почетак болести, који може бити асимптоматски годинама, посебно код гојазних особа где се болест најчешће открива случајно приликом рутинских анализа. Негојазни пацијенти са благом формом дијабетеса немају карактеристичан физикални налаз у време откривања дијабетеса.[16]
Гестациони дијабетес
[уреди | уреди извор]Гестациони дијабетес је облик шећерне болести, који настаје услед неадекватне секреције инсулина и продукције хормона постељице који блокирају његово дејство. Јавља се током трудноће и дијагностикује се углавном после 24. недеље трудноће, мада може и раније. Обично се повлачи шест недеља након порођаја, јер му је главни узрок управо трудноћа. Иако је пролазан, овај тип шећерне болести може да угрози здравље фетуса или мајке, а код 20-50% жена са овим обољењем касније у животу се јавља дијабетес тип 2.[17]
Гестациони дијабетес се јавља у 2-5% свих трудноћа. Иако је ово пролазна болест која се успешно лечи, код нелеченог облика могу се јавити проблеми са плодом (макрозомија, феталне малформације и конгениталне срчане мане). У сваком случају, трудноћа са шећерном болешћу је високо ризична и захтева интензивну контролу и терапију за време целог њеног трајања, као и у току порођаја.[18]
Остали типови
[уреди | уреди извор]Постоји неколико ретких типова дијабетеса, који по својим карактеристикама не могу бити сврстани у неку од горњих категорија. Узрокују их следећи фактори:
- генетички дефекти на бета-ћелијама;
- генетички условљена резистенција на инсулин, која може бити повезана са липодистрофијом (неправилним депоновањем телесних масти);
- болестима панкреаса, као нпр. цистична фиброза;
- хормонални поремећаји;
- хемикалије или лекови.
Компликације
[уреди | уреди извор]Шећерна болест је узрок бројних компликација које доводе до инвалидитета, као и до повећаног морбидитета и морталитета.
Хипергликемијска кома
Хипергликемијска или дијабетесна кома је најтежа и најозбиљнија акутна компликација ове болести. Кома означава стање болесника без свести, а за њен развој је потребно неколико дана (изузев код деце). Коми обично претходе хипергликемија и ацетонурија (присуство ацетона у урину), мада то није правило. Стање пре појаве дијабетесне коме носи назив прекома. Њу карактеришу следећи знаци: хипергликемија (веома висок шећер у крви), ацетонемија (ацетон у крви), апатија, умор, поспаност, смањено реаговање на директне надражаје (стављање руке на чело, образ, штипање и др).[19]
Хипогликемија
Хипогликемија је појава коју одликује нагли пад шећера у крви. Карактеришу је: збуњеност, отежана оријентација, лупање срца, трњење усана или језика, јак осећај глади, знојење, дрхтавица, претеране емотивне реакције и др. Обично настаје изненада и могу да је узрокују: прескакање оброка после узете дозе инсулина, узимање веће дозе хормона од прописане итд.[20]
Кетонурија
Кетонурија (ацидонурија или кетоацидоза) означава присуство ацетона у крви, што представља озбиљну компликацију ове болести. Ацетон је штетна материја настала прерађивањем масти киселог је карактера па утиче на пад pH вредности крви, што има неповољан утицај на рад виталних органа (мозак, јетра, срце, бубрези и др). Ово стање је често повезано са хипергликемијом, а карактеришу га следећи знакови и симптоми: ацетонурија, ацетонски задах, губитак телесне тежине, брзо замарање, појачано мокрење, жеђ, итд.[21]
Очне болести


Дијабетесна ретинопатија је обољење које настаје због изражене микроангиопатије (оштећења капилара) у мрежњачи. Временом обољење напредује, доводи до оштећења вида, а у најтежим случајевима може да дође и до слепила.
Дијабетесна катаракта се одликује замућењем сочива ока и последичним губитком оштрине вида. Углавном се јавља код старијих особа.
Глауком је очно обољење кога карактерише повећана пигментација канала ока који служе за отицање течности и лечи се хируршким путем уз коришћење вештачких суза.[22]
Промене на кожи
Код дијабетичара се услед лоше регулације нивоа глукозе у крви могу јавити бројне промене на кожи: чиреви, гљивичне инфекције, пликови различите величине, црвенило, смањена осетљивост према топлоти, жуљеви на стопалима и др.[23]
Кардиоваскуларне компликације
Болести срца и крвних судова су честа компликација код свих облика шећерне болести. У водеће кардиоваскуларне компликације се убрајају:
- хипертензија (повишени крвни притисак) је у почетку нестална (лабилна) а временом постаје стална компликација дијабетеса, која може неповољно да утиче на бројна друга системска обољења;
- коронарна болест је компликација у чијој основи лежи сужење крвних судова које изазива исхемију срчаног мишића, бол иза грудне кости, брзо замарање и радну неспособност;
- инфаркт миокарда је тешка компликација, која може али не мора да се заврши фатално;
- мождани удар је још једна озбиљна компликација, коју изазива прскање или зачепљење можданих крвних судова;
- гангрена на стопалима итд.[24]
Болести бубрега

Дијабетесна нефропатија је обољење бубрега које се увек јавља обострано. Ово обољење је подмукло и обично почиње неприметно. То је једна од тзв. позних компликација дијабетеса и обично јој претходи бар десетак година трајања шећерне болести. Чешће се испољава код пацијената који имају изражену хипертензију. Дијабетесна нефропатија може да доведе до оштећења бубрежне функције, повећања уремије и некада до уремијске коме.
Папиларна некроза је компликација карактеристична за млађе дијабетичаре. Обољење је врло озбиљне природе и појављује се нагло у бубрезима у којима постоји присутна дијабетесна нефропатија. Развој болести почиње оштрим болом у слабинама, који може да се шири према препонама, праћеним температуром и појавом крви у мокраћи (некада мокраћа изгледа као чиста крв).[25]
Синдром дијабетесног стопала

Дијабетесно стопало је последица неуро-исхемијских промена, које се могу искомпликовати и додатном инфекцијом. Појава чирева (улцерација) на стопалу, затим настанак гангрене и последичне ампутације су значајни узроци морбидитета и инвалидности код особа оболелих од шећерне болести. Ове компликације представљају велики медицински, социјални и економски проблем и значајно смањују квалитет живота оболелог.
Дијабетесно стопало се клинички манифестује у виду: чирева (са инфекцијом или без ње), типичног деформитета стопала, појаве хроничног отока, исхемијских промена, па све до настанка некрозе (обамирања појединих делова стопала) и гангрене.[26]
Неплодност
Истраживачи са Краљичиног Универзитета у Белфасту су открили да је код дијабетичара маса сперматозоида смањена, док су остали параметри, као што су продукција и концентрација сперме, облик сперматозоида и њихова структура и покретљивост, нормални. Ипак, откривено је много више оштећења у структури ДНК сперматозоида код оболелих од дијабетеса.[27] Ова оштећења могу смањити плодност мушкараца и бити повезана са честим побачајима у трудноћама изазваним оваквим сперматозоидима.
Дијагностика
[уреди | уреди извор]Уобичајени методи дијагнозе шећерне болести су базирани на различитим хемијским (лабораторијским) тестовима урина и крви.[2] Неколико студија је са сигурношћу доказало да учесталост и тежина хроничних компликација зависе од степена регулације гликемије. Као параметри за процену гликорегулације служе гликемија пре јела, постпрандијално (2 сата након јела) и гликозилисани хемоглобин A1c (хемоглобин који се везује за глукозу). Код здравих особа испод 6% хемоглобина се везује за глукозу, док се код дијабетичара, пропорционално висини шећера у крви, повећава и проценат везаног хемоглобина. Током контроле гликемије потребно је узети све ове параметре у обзир.[15]
Одређивање гликемије
[уреди | уреди извор]Гликемија (ниво глукозе у крви) је основни параметар за постављање дијагнозе и процену контроле дијабетеса. Нормалне вредности гликемије ујутру наште (на празан стомак) се крећу у границама 3,9-6,1 mmol/l. У овој анализи плазма или серум из венске крви имају предност над одређивањем гликемије пуне крви, пошто на њих хематокрит нема утицај. Ниво глукозе изнад поменуте горње границе (односно преко 7,22 mmol/l) указује на присуство шећерне болести или неке друге варијанте дијабетеса (питуитарни или адренални).[3]
Тест оралног оптерећења глукозом
[уреди | уреди извор]Након уношења глукозе у организам здравих особа долази до пораста нивоа шећера у крви у физиолошким границама (максимум 7,7 mmol/l) и пада на почетне вредности у периоду од 2 сата. Код дијабетичара пак долази до преласка ове границе и појаве виших вредности, тако да је тест оралног оптерећења глукозом абнормалан. Осим тога, потребно је често 4-6 сати да би гликемија поново пала на основну вредност.[2]
Ацетонски задах
[уреди | уреди извор]У тешким облицима дијабетеса мале количине ацетосирћетне киселине се претварају у ацетон, који је лако испарљив и као такав је присутан у издахнутом ваздуху. Стога се често дијагноза шећерне болести може поставити једноставним детектовањем ацетона у пацијентовом даху.
Преглед урина
[уреди | уреди извор]Преглед урина код дијабетичара је веома значајан и често коришћен поступак за праћење метаболизма угљених хидрата. У те сврхе користе се: квалитативно доказивање гликозурије (присуство глукозе у мокраћи), доказивање кетонских тела, преглед урина помоћу тест траке итд.[28]
Лечење
[уреди | уреди извор]
Основни циљ у терапији дијабетеса је отклањање субјективних тегоба, спречавање акутних и одлагање хроничних (васкуларних) компликација, чиме се продужава живот оболелих, али и побољшава његов квалитет. Да би се у томе успело тежи се постизању приближно нормалних вредности гликемије (глукозе пре и после јела), липида, крвног притиска и др.[3]
У лечењу шећерне болести користи се неколико приступа:
- инсулин у комбинацији са дијетом,
- медикаменти (таблете) у комбинацији са дијетом, и
- само дијета.
Избор начина лечења зависи од: узраста пацијента, тежине болести, ухрањености и степена физичке кондиције.
Дијета
[уреди | уреди извор]Дијета представља основу у лечењу дијабетеса. Код гојазних тип 2 дијабетичара, губитак тежине је један од основних циљева, као и нормализовање гликемије, липида и крвног притиска. Остваривањем првог циља значајно се доприноси и остваривању осталих циљева у терапији.[3] Дијета мора бити индивидуално прилагођена начину живота, навикама у исхрани и другим специфичним захтевима, а посебно стању кардиоваскуларног система. Периодичне контроле пацијената у саветовалишту за дијабетичаре омогућују кориговање дијете у складу са током и развојем болести. Неопходно је одредити: енергетске потребе, циљну телесну масу, врсту терапије, економска, културолошка, верска ограничења дијетотерапије, интолеранцију на неке намирнице и сл.[29]
Пре свега се ограничава унос угљених хидрата (55-60% од укупне количине хране), правилно се одмерава потреба за унос масти (< 30%), холестерола (< 300 mg дневно или > 25 g/1000 kcal) и нарочито се води рачуна о довољном уносу беланчевина (0,8 g/kg телесне масе) које служе као градивни материјал.[30][31]
Циљеви дијетотерапије дијабетеса су:
- обезбеђивање оптималне количине хранљивих материја,
- обезбеђивање оптималног енергетског уноса,
- достизање и одржавање пожељне телесне масе,
- усклађивање препорука са навикама и укусом,
- усклађивање препорука у односу на доступност појединих намирница,
- усклађивање исхране са посебним физиолошким стањима,
- прилагођавање дијете посебним терапијским захтевима,
- одржавање гликемије у физиолошким границама,
- одржавање нивоа липида у крви у пожељним границама,
- спречавање акутних и одлагање хроничних компликација.[29]
Медикаменти
[уреди | уреди извор]Сви лекови у таблетама (пилуле), који се употребљавају за лечење шећерне болести носе заједнички медицински назив орални или перорални антидијабетици. Ови лекови се примењују само код оних дијабетичара код којих ћелије стварају инсулин, али га производе у недовољној количини за потребе организма у метаболизму шећера.
Неки орални антидијабетици испољавају своје деловање утичући директно на панкреас, други развијају свој утицај преко деловања на периферију (утицај на прераду глукозе у ћелијама), неки утичу на побољшање сензитивности организма на инсулин или успоравају варење угљених хидрата итд.
Према дужини деловања сви таблетирани лекови се деле на:
- краткоделујуће (дужина деловања од 7 до 10 часова), и
- дугоделујуће (дужина деловања до 36 часова).
Количину и врсту лека у односу на стање шећерне болести одређује лекар специјалиста (дијабетолог, ендокринолог, интерниста, специјалиста опште медицине) или лекар опште праксе. Орални антидијабетици се узимају непосредно после узетог оброка, како би својим деловањем подстакли одговарајуће ћелије панкреаса на „допунско“ излучивање инсулина.[32]
Инсулин
[уреди | уреди извор]Све врсте индустријски произведеног инсулина имају одређено време деловања и деле се у шест главних група:[33]

У прошлости се за терапију користио инсулин добијен из панкреаса животиња. Међутим, у новије време је процесом рекомбинантне ДНК технике произведен хумани инсулин који се показао знатно бољим. Наиме, код многих пацијената се развија имуност и сензибилизација на инсулин животиња тако да је његова употреба ограничена.
Најбољи и најприроднији начин лечења шећерне болести је узимање инсулина. Одрасли дијабетичар у свакодневној пракси користи поткожно ткиво за давање инсулина (абдомен, надлактице, бутина, задњица). Инјекција се даје под кожу на местима на којима је давање инјекција ове врсте безопасно. Осим класичних шприцева, у последње време се користе и пластичне бризгалице („пенкала“).
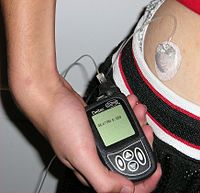
Инсулинска пумпа је апарат који се користи за аутоматско убризгавање одређене врсте и количине инсулина у задато време. Убризгавање се врши путем танког пластичног или тефлонског катетера дужине од 60 до 110 cm, који на свом крају има малу иглу или пластичну канилу (цевчицу). Апарат није у потпуности аутоматизован, јер пацијент сам одређује дозу у зависности од висине гликемије и врсте намирница у оброцима. Инсулинска пумпа је прецизан и врло флексибилан начин регулације шећерне болести и она омогућава дијабетичару одржавање одличног нивоа шећера у крви и нормалан живот. Компликације изазване лоше регулисаним дијабетесом се ређе јављају, а уколико су већ присутне њихово даље напредовање је сведено на најмању могућу меру.[34]
Хируршке методе
[уреди | уреди извор]Дијабетес тип 2 може се у року од неколико дана излечити гастричним бајпасом код 80-100% гојазних пацијената, као и код одређеног броја људи нормалне телесне тежине. Ово није последица губитка килограма, јер се тај ефекат јавља тек касније.[35] Након овог хируршког захвата стопа смртности код дијабетичара се смањује за чак 40%.[36]
Самоконтрола
[уреди | уреди извор]
Обуку (едукацију) дијабетичара за самоконтролу болести обавља лекар ендокринолог или његови сарадници. Програм самоконтроле обухвата следеће:
- контролу телесне тежине;
- посебан режим исхране;
- физичку активност;
- давање инсулина или узимање таблетираних лекова;
- редовно (пожељно свакодневно) мерење висине шећера у крви;
- преглед мокраће или крви путем трачица за одређивање висине кетона (ацетона);
- евиденцију резултата добијених контролним прегледима;
- коришћење одговарајућих минерала, витамина и антиоксиданаса.[37]
Превенција
[уреди | уреди извор]Примарна превенција дијабетеса тип 1 може се реализовати преко „високо ризичног“ или „популационо базираног“ приступа. Приступ високог ризика укључује идентификацију ризичних појединаца (рођаци првог и другог степена), а затим превенцију почетка болести утицајем на генетичку осетљивост или преципитирајуће факторе спољашње средине. Популационо базиран приступ је много тежи и циљ му је модификација стила живота или елиминација спољашњих фактора, за које је познато да су фактори ризика за дијабетес тип 1. Главни проблем у превенцији применом „високо ризичног“ приступа је да се само 12-15% болести јавља у породици, а чак 85% спорадично.[14]
Истраживање из 1980. године је показало да дојење у великој мери смањује ризик од настанка шећерне болести.[38] Истраживање је обухватило и друге врсте нутријенаса, али је код веома малог броја пронађена чврста веза између њиховог конзумирања и настанка дијабетеса тип 1.[39]
Ризик од настанка дијабетеса тип 2 може се у великој мери смањити увођењем дијетног режима исхране и повећањем физичке активности.[40][41] Различите студије (Finish Diabetes Prevention Study, Stocholm Diabetes Prevention Program и сл) су показале да се најбољи резултати добијају комбинацијом примене индивидуално подешене дијете и повећане контролисане физичке активности.[42] За превенцију овог типа болести је веома значајан и магнезијум.[43]
Епидемиолошки статус
[уреди | уреди извор]
| нема података мање од 7,5% 7,5% - 15% 15% - 22,5% 22,5% - 30% 30% - 37,5% 37,5% - 45% | 45% - 52,5% 52,5% - 60% 60% - 67,5% 67,5% - 75% 75% - 82,5% више од 82,5% |

| 28 - 91 92 - 114 115 - 141 142 - 163 164 - 184 | 185 - 209 210 - 247 248 - 309 310 - 404 405 - 1879 |
Према саопштењу Светске здравствене организације у 2006. години је од дијабетеса боловало најмање 171 милион људи широм света. То је једно од најчешћих хроничних незаразних обољења.[44] Инциденца је у наглом порасту, па се процењује да ће до 2030. овај број бити удвостручен. У Србији је у исто време број дијабетичара износио око 500.000 (што представља 6,7% популације) са тенденцијом даљег пораста.[15] Од укупног броја оболелих, око 90% или више болује од дијабетеса тип 2. При томе, најмање половина оболелих нема постављену дијагнозу и не зна за своју болест.[44]
Шећерна болест је присутна свуда у свету, а посебно је изражена у развијеним земљама. Ипак, највећи пораст броја оболелих се очекује у Азији и Африци.
Америчка дијабетолошка асоцијација је објавила да приближно 18,3% људи старијих од 60 година има ову болест.[45]
Дијабетес је у Србији пети водећи узрок смртности, а на годишњем нивоу од ове болести умре приближно 2500 особа. Стваран број умрлих је далеко већи, имајући у виду да оболели од дијабетеса најчешће умиру од инфаркта, шлога и хроничне бубрежне инсуфицијенције. Последњих 20 година уочен је значајан пораст умирања од овог обољења, а очекује се да се овакав тренд настави и у наредном периоду, превасходно због високе учесталости фактора ризика.[44]
Резолуција Уједињених нација
[уреди | уреди извор]

На Генералној скупштини Уједињених нација одржаној 20. децембра 2006. године једногласно је усвојена Резолуција о дијабетесу.[46] Први пут је једно незаразно обољење означено као глобални проблем који се третира попут инфективне епидемије. Све државе света позване су да формирају националну политику превенције, лечења и бриге за оболеле од дијабетеса у складу са степеном развијености система здравствене заштите.
Идеју за кампању, која је претходила усвајању резолуције, дала је шеснаестогодишња Клара Розенфилд у току конгреса Међународне дијабетолошке федерације у Паризу 2003. године. Резолуција има за циљ да се:
- повећа општа свест о дијабетесу на глобалном нивоу,
- јасније сагледају хумане, социјалне и економске последице ове болести,
- дијабетес постане приоритет у здравственој политици појединих земаља,
- примене исплативе стратегије за превенцију дијабетесних компликација,
- примене реалне стратегије у јавном здрављу у циљу превенције дијабетеса
- препознају групе са специфичним потребама и
- интензивирају истраживања свих терапијских могућности.[47][48]
Светски дан борбе против дијабетеса (14. новембар) је уврштен у званични календар УН и овај датум се обележава широм света..[49] С обзиром да је плава званична боја Уједињених нација, на тај дан је 2007. велики број знаменитости био осветљен плавим рефлекторима (Емпајер стејт билдинг, Нијагарини водопади, Токијски торањ, зграда Опере у Сиднеју, мост преко Босфора и др). У овој глобалној кампањи је учествовао и Београд (Дом Народне скупштине Републике Србије, статуа Победника на Калемегдану) и други градови у Србији.
Види још
[уреди | уреди извор]Референце
[уреди | уреди извор]- ^ а б в г д С. Стефановић и сарадници: Специјална клиничка физиологија, III издање („Медицинска књига“ Београд-Загреб, 1980)
- ^ а б в г д Guyton, Arthur C.; Hall, John E. (1999). Medicinska fiziologija. Beograd: Savremena administracija. ISBN 978-86-387-0778-2.
- ^ а б в г д „Diabetes mellitus (Шећерна болест)”. Приступљено 15. 9. 2007.[мртва веза]
- ^ „Дијабетес као кардиоваскуларна болест”. Архивирано из оригинала 10. 06. 2007. г. Приступљено 15. 9. 2007.
- ^ „Шећерна болест – дијабетес”. Архивирано из оригинала 12. 9. 2007. г. Приступљено 15. 9. 2007.
- ^ а б Проф. др Лазар Лепшановић, проф. др Теодор Ковач: Историјат шећерне болести, часопис „Ме-Диј“, број 30, 2009. година. стр. 28-30, ISSN 1451-446X
- ^ Dobson, M (1776). „Nature of the urine in diabetes”. Medical Observations and Inquiries. 5: 298—310.
- ^ а б Patlak M: "New weapons to combat an ancient disease: treating diabetes", 2002.
- ^ Von Mehring J, Minkowski O (1890). „Diabetes mellitus nach pankreasexstirpation.”. Arch Exp Pathol Pharmakol. 26: 371—387.
- ^ Banting FG, Best CH, Collip JB, Campbell WR, Fletcher AA: "Pancreatic extracts in the treatment of diabetes mellitus", 1922.
- ^ Himsworth (1936). "Diabetes mellitus: its differentiation into insulin-sensitive and insulin-insensitive types". Lancet i: 127–130
- ^ а б в г д „Узроци настајања шећерне болести”. Приступљено 15. 9. 2007.
- ^ „Етиопатогенеза инсулин-зависног дијабетеса” (PDF). Приступљено 30. 4. 2013.[мртва веза]
- ^ а б в г д „Diabetes mellitus tip 1”. Приступљено 15. 9. 2007.[мртва веза]
- ^ а б в „Савремена терапија дијабетеса”. Архивирано из оригинала 27. 11. 2007. г. Приступљено 25. 9. 2007.
- ^ а б в г „Diabetes mellitus tip 2”. Приступљено 15. 9. 2007.[мртва веза]
- ^ „Гестацијски дијабетес”. Приступљено 28. 11. 2007.
- ^ „Обољења у трудноћи”. Архивирано из оригинала 16. 10. 2007. г. Приступљено 15. 9. 2007.
- ^ „Хипергликемијска кома”. Приступљено 15. 9. 2007.
- ^ „Хипогликемија”. Приступљено 15. 9. 2007.
- ^ „Кетонурија и кетоацидоза”. Приступљено 15. 9. 2007.
- ^ „Очна обољења”. Приступљено 15. 9. 2007.
- ^ „Промене на кожи”. Архивирано из оригинала 04. 02. 2008. г. Приступљено 15. 9. 2007.
- ^ „Болести срца”. Приступљено 15. 9. 2007.
- ^ „Болести бубрега”. Приступљено 15. 9. 2007.
- ^ „Хроничне компликације дијабетеса”. Архивирано из оригинала 13. 11. 2007. г. Приступљено 25. 9. 2007.
- ^ „Дијабетес доводи до нарушавања квалитета сперме”. Приступљено 27. 11. 2007.
- ^ Lj. Babić, R. Borota, A. Lučić (2004). Priručnik praktičnih i seminarskih vežbi iz patološke fiziologije. Novi Sad: Medicinski fakultet. ISBN 978-86-7197-217-8. COBISS.SR-ID 198462215
- ^ а б „Препоруке за исхрану оболелих од дијабетеса”. Архивирано из оригинала 5. 2. 2008. г. Приступљено 5. 2. 2008.
- ^ „Дијета”. Приступљено 15. 9. 2007.
- ^ Diet, Nutrition and the Prevention of Chronic Diseases: Report of the WHO Study Group, Techn. Rep. Series No. 797, WHO, 1990
- ^ „Таблетирани лекови”. Приступљено 15. 9. 2007.
- ^ „Врсте инсулина”. Приступљено 15. 9. 2007.
- ^ „Инсулинска пумпа”. Приступљено 15. 9. 2007.
- ^ Rubino, F.; Gagner, M. (2002). „Potential of surgery for curing type 2 diabetes mellitus”. Annals of Surgery. 236 (5): 554—9.
- ^ Sjöström L, Narbro K, Sjöström CD; et al. (2007). „Effects of bariatric surgery on mortality in Swedish obese subjects”. New England Journal of Medicine. 357 (8): 741—52.
- ^ „Контрола шећерне болести”. Приступљено 15. 9. 2007.
- ^ Borch-Johnsen K, Joner G, Mandrup-Poulsen T, Christy M, Zachau-Christiansen B, Kastrup K, Nerup J (1984). „Relation between breast-feeding and incidence rates of insulin-dependent diabetes mellitus. A hypothesis”. Lancet. 2: 1083—6.
- ^ Virtanen, S.; Knip, M. (2003). „Nutritional risk predictors of beta cell autoimmunity and type 1 diabetes at a young age”. Am J Clin Nutr. 78 (6): 1053—67.
- ^ Lindström J, Ilanne-Parikka P, Peltonen M, Aunola S, Eriksson J, Hemiö K, Hämäläinen H, Härkönen P, Keinänen-Kiukaanniemi S, Laakso M, Louheranta A, Mannelin M, Paturi M, Sundvall J, Valle T, Uusitupa M, Tuomilehto J (2006). „Sustained reduction in the incidence of type 2 diabetes by lifestyle intervention: follow-up of the Finnish Diabetes Prevention Study.”. Lancet. 368: 1673—9.
- ^ Knowler W, Barrett-Connor E, Fowler S, Hamman R, Lachin J, Walker E, Nathan D (2002). „Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin.”. New England Journal of Medicine. 346 (6): 393—403.
- ^ „Превенција инсулин-независног (тип 2) дијабетеса” (PDF). Приступљено 30. 4. 2013.[мртва веза]
- ^ Van Dam RM, Hu FB, Rosenberg L, Krishnan S, Palmer JR (2006). „Dietary calcium and magnesium, major food sources, and risk of type 2 diabetes in U.S. black women”. Diabetes Care. 29 (10): 2238—43.
- ^ а б в „Инциденца и морталитет од дијабетеса у Србији”. Архивирано из оригинала 17. 11. 2007. г. Приступљено 27. 11. 2007.
- ^ „Seniors and Diabetes”. Архивирано из оригинала 19. 5. 2007. г. Приступљено 14. 5. 2007.
- ^ „Резолуција о дијабетесу”. Архивирано из оригинала 28. 11. 2007. г. Приступљено 29. 11. 2007.
- ^ „Заједно за дијабетес”. Архивирано из оригинала 11. 5. 2009. г. Приступљено 27. 11. 2007.
- ^ „Институт за јавно здравље Војводине”. Архивирано из оригинала 5. 2. 2008. г. Приступљено 27. 11. 2007.
- ^ „Светски дан борбе против дијабетеса”. Приступљено 26. 11. 2007.
Литература
[уреди | уреди извор]- Guyton, Arthur C.; Hall, John E. (1999). Medicinska fiziologija. Beograd: Savremena administracija. ISBN 978-86-387-0778-2.
Спољашње везе
[уреди | уреди извор]- Плива здравље
- Удружење за борбу против шећерне болести
- Саветовалиште
- Удружење инвалида и дијабетичара
- Инциденца и морталитет од дијабетеса у Србији[мртва веза]
- Међународна дијабетолошка федерација (језик: енглески)
- Америчка дијабетолошка асоцијација (језик: енглески)
- Канадска дијабетолошка асоцијација Архивирано на сајту Wayback Machine (12. јануар 2021) (језик: енглески)
- Дијета, исхрана и превенција хроничних болести (језик: енглески)
- О инсулинским пумпицама (језик: енглески)
- Одрастање са дијабетесом Архивирано на сајту Wayback Machine (9. јануар 2009) (језик: енглески)
- Истраживања везана за шећерну болест (језик: енглески)
- Аспекти шећерне болести (језик: енглески)
- Светски дан борбе против дијабетеса (језик: енглески)
- Резолуција о дијабетесу Архивирано на сајту Wayback Machine (28. новембар 2007) (језик: енглески)
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |

