Tumori lobanjske duplje
| Tumori lobanjske duplje | |
|---|---|
 | |
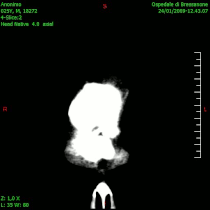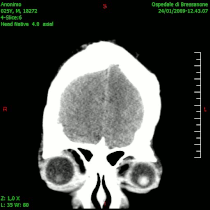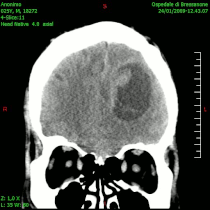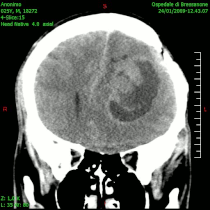
| MRT (T2): primarni limfom CNS. | |
| Klasifikacija i spoljašnji resursi | |
| Specijalnost | neurologija neurohirurgija onkologija |
Tumori lobanjske duplje, intrakranijalni tumori, tumori mozga, tumori CNS[а] su novotvorevine u intrakranijumu ili lobanjskoj duplji koje se razvijaju na nervnom tkivu i krvnim sudovima mozga, moždanim opnama, unutarlobanjskim delovima moždanih živaca, embrionalnim defektima, hipofizi, epifizi i unutrašnjoj površini kranijuma. Ova vrsta tumora ima progresivni rastući tok i u svojoj evoluciji razara, zamenjuju ili potiskuju moždano tkivo i ranije ili kasnije dovode do povećanja intrakranijalnog (unutarlobanjskog) pritiska.[1][2]
Tumori lobanjske duplje su zasebna i heterogena grupa novotvorevina, čije su osobine, na više nivoa, različite u odnosu na tumore drugih organskih sistema.[3] Naime razlika između dobroćudnih i zloćudnih unutarlobanjskih tumora je manje izražena nego kod tumora drugih sistema, jer mogu dovesti do teškog neurološkog ispada ili ubrzanog smrtnog ishoda. Kod tumori lobanjske duplje dolazi do porasta pritiska unutar lobanjske šupljine zbog rasta tumorske mase, edema (otoka) koji zahvata uglavnom belu moždanu masu, ili zbog prepreka u normalnoj cirkulaciji moždane tečnosti (likvora). Upravo je zbog rasta, ekspanzije i ograničene mogućnosti širenja tumora unutar koštanog oklopa lobanjske duplje svaki proces, pa bio on i dobroćudan, po svome ponašanju je zloćudan i zahteva hitnu neurohiruršku intervenciju.[2]
| „ | Značaj volumena tumora lobanjske duplje za preživljavanje obolelih, jasno ističe Swanson,[4] koji u svom članku definiše vreme preživljavanja obolelog od npr astrocitoma mozga kao vremenski interval potreban da tumor zapremine A (volumen tumora na prvom CT) dosegne zapreminu B (volumen tumora na autopsiji). Zato je npr kod astrocitoma mozga, većeg preoperativnog volumena, evidentno kraće preživljavanje obolelih i obrnuto.[5][6] | ” |
Od primarnih neoplazmi CNS-a nešto više od polovine su astrocitomi, odnosno oko četvrtina od ukupnog broja tumora lobanjske duplje. Karakteristike kliničke slike obolelih od tumora lobanjske duplje može biti uslovljen, lokalizacijom procesa, ali i biološkim osobinama tumora (brzina rasta, infiltrativnost, veličina perifokalnog edema), kao i individualnog stanja bolesnika (npr. senilna atrofija mozga kod starijih bolesnika). Biološke osobine tumori lobanjske duplje vezane su za njegovu patohistološki gradus, a na kompjuterizovanoj tomografiji se, između ostalog, ispoljavaju i veličinom tumorske mase.[7]
Epidemiologija
[уреди | уреди извор]Tumori mozga mogu da potiču iz neuronskih elemenata unutar mozga, ili predstavljaju metastaze udaljenih tumora. Primarni tumori lobanjske duplje nastaju iz tkiva CNS i na njih otpada oko polovina svih neoplazmi lobanjske duplje. Preostali deo neoplazmi lobanjske duplje uzrokovan je metastatskim lezijama primarnih tumora lokalizovanih u drugim delovima tela.[8]
Kod odraslih osoba, dve trećine primarnih tumora mozga nastaje iz struktura iznad tentorijuma (supratentorijalni tumori), dok kod dece, dve trećine tumora mozga nastaje iz struktura ispod tentorijuma (infratentorijalni tumori) [б]. Gliomi, metastaze, meningiomi, adenomi hipofize i akustični neurinomi čine 95% svih tumora mozga.
- Morbiditet i mortalitet
Učestalost primarnih tumora mozga u SAD iznosi 8,2 (ili u rasponu od 7-19,1), na 100.000 stanovnika godišnje. Kod dece učestalost je od 1 do 5 na 100.000 dece godišnje. Metastatski tumori na mozgu javljaju se u SAD u 200.000 pacijenata godišnje. Mortalitet od tumora mozga u SAD iznosi 5 slučajeva na 100.000 odraslih osoba. U Sjedinjenim Američkim Državama u 1999, primarni karcinomi centralnog nervnog sistema bili su uzrok smrti oko 13.100 osoba[2][8].
Na međunarodnom nivou učestalost tumora CNS nije poznata, ali se smatra da je slična onoj u Sjedinjenim Državama.
Najbrojniji primarni unutarlobanjskih tumora su astrocitomi visokog stepena zloćudnosti koji čine oko 38%, dok meningeomi i drugi mezenhimalne tumori čine oko 27% primarnih tumora. Mortalitet, na međunarodnom nivo, primarnih tumora CNS je 4,7 na 100.000 stanovnika godišnje[2] i treći je po učestalosti uzrok smrti od zloćudnih bolesti kod osoba starosti od 15 do 34 godine.[9] Metastatski tumori čine oko 40-50% svih moždanih tumora[8], a najčešće su to metastaze karcinoma pluća i dojke[10].
| Distribucija tumora CNS po histološkim podtipovima CBTRUS 1998–2002 (N=63.968)[11] | |
| Histologija | Procenat |
| Glioblastomi* | 20,3 |
| Astrocitomi* | 9,8 |
| Oligodendrogliomi* | 3,7 |
| Ependimomi* | 2,3 |
| Embrionalne tumor (npr. Medulloblastom) | 1,7 |
| Tumora omotača perifernih živaca | 8,0 |
| Meningiomi | 30,1 |
| Linfomi | 3,1 |
| Kraniofaringiomai | 0,7 |
| Tumori hipofize | 6,3 |
| Ostali | 14,0 |
| (*) U CNS ponovljeni gliomi. 40% svih vrsta tumora i 78% malignih tumora. | |
- Anatomska lokalizacija tumora
U zavisnosti od anatomske lokalizacije, tumora u lobanjskoj duplji, tumori mozga mogu biti malignog toka, bez obzira na histološke osobine. Veoma retko metastaziraju izvan centralnog nervnog sistema, ali su skloni infiltraciji okolnog tkiva. Metastaze sistemskih malignih tumora češće su kod odraslih sa pratećim tumorom CNS, 15% bolesnika umrlih od karcinoma imalo je promene u CNS. Patohistološka priroda tumora utiče na kliničku sliku i prognozu bolesti, pri čemu je anatomska lokalizacija tumora isto tako može biti loš prognostički znak kao i malignost tumora.[7]
- Starost
Primarni unutarlobanjski tumori su treći najčešći uzrok smrti od zloćudnih bolesti kod osoba starosti od 15 do 34 godine[2]. Primarni tumori imaju najveću učestalost kod bolesnika starosti od 60 do 69 godina, dok je drugi period najveće učestalosti između 5 i 9. godine života.[12] Tumori mozga su druge najčešće novotvorevin kod dece, koje čine 15-25% svih malignih pedijatrijskih bolesti, odmah iza leukemija, i najčešći su solidni tumori u dece i adolescenata, sa godišnjom incidencom od 27 na 1.000.000 osoba mlađih od 20 godina. Tumori mozga čine više od 90% primarnih tumora CNS kod dece.[13]
Više od polovine (oko 55%) svih tumora mozga lokalizovano je u zadnjoj lobanjskoj jami.[13][14] Takođe određeni histološki tipovi tumora nastaju u specifičnim starosnim grupama, npr. meduloblastom u dece, a glioblastom u starijih osoba.[13]
- Rasa
Incidenca unutarlobanjskih tumora najveća je kod pripadnika bele rase.[2][15] Etničke razlike se vide i između etničkih grupa unutar iste zemlje, i mogu biti i do tri puta različite učestalosti između zemalja širom sveta. Prema tim izveštajima razvijene zemlje naizgled imaju najveće stopu učestalosti tumora CNS, ali to možda biti i posledica boljeg sisteme evidencije tumora, a ne učestalosti.[2]
- Pol
Primarni unutarlobanjski tumori imaju minimalno veću prevalenciju kod muškaraca (55% ), uz izuzetak meningeoma koji su gotovo dvostruko češći kod žena[2][16].
Histološka klasifikacija tumora lobanjske duplje
[уреди | уреди извор]Prema klasifikacije SZO iz 2007. tumori lobanjske duplje grupisani su prema biološkom potencijalu, u četiri stepena (od I do IV), što predstavlja polaznu tačku na skali njihove agresivnosti (malignosti)[3]. Tumori niskog stepena imaju bolju prognozu, te se prvi stepen odnosi na tumore sa stabilnom histološkom slikom, bez očekivane progresivne transformacije. U skladu sa četiri ključna histološka obeležja, zloćudne tumore centralnog nervnog sistema sa visokim biološkim potencijalom karakteriše visoka celularnost, mitotička aktivnost ćelija, endotelna proliferacija i nekroza, sa postavljanjem dijagnoze na osnovu najzloćudnijeg područja unutar tumora[17] [18].
Klasifikacija SZO[3] zasniva se na pretpostavci da svaki tip tumora postaje abnormalan rastom specifičnog tipa ćelija, te su zato definisane dve osnovne grupe tumora, neuroepitelijalni tumori i tumori koji su poreklom iz drugih vrsta ćelija[1]
Etiologija
[уреди | уреди извор]U poređenju sa drugim najčešćim malignim tumorima, medicina relativno malo zna o intrakranijalnim tumorima, uprkos njihovog značajnog uticaja na pojavu invalidnosti i skraćenje godina života obolelih osoba. Za to postoji nekoliko razloga;
Prvo, kao grupa tumora oni su relativno retki; npr. prema podacima iz Velike Britanije od 4.532 malignih i 3.470 nemalignih tumora registrovanih u 2006; na intrakranijalne tumore otpada manje od 2% od svih malignih tumora[19].
Drugo, oni obuhvataju veliki broj različitih histoloških tipova; prema zadnjoj histološkoj klasifikaciji SZO intrakranijalnih tumora, identifikovano je više od 130 različitih vrsta, a promena ovog sistema klasifikacije u poslednjih dvadeset godina vršena je dosta često, što je otežalo sprovođenje dugoročnih studija istraživanja etioloških faktora[20].
Na osnovu današnjih saznanja o kanceru kao biološkom fenomenu, intrakranijalni tumori se shvataju kao nasledna bolest, a proces kancerogeneza kao kompleksna međuzavisnost faktora genetike i sredine. U slučaju tumora mozga, koji zbog svoje lokalizacije i postojanja krvno – moždane barijere nisu neposredno izloženi dejstvu egzogenih činilaca, faktori genetike bi možda mogli biti od većeg značaja[21][22][23]
U velikom broju slučajeva, etiologija intrakranijalnih tumora je nepoznata, a kao mogući etiološki činioci u literaturi se navode[24][25]:
Izloženost jonizujućem zračenju
Jonizujuće zračenje se u brojnim izvorima navodi kao mogući inicijalni faktor u rastu tumora CNS i dokazani faktor rizika za pedijatrijske intrakranijalne tumore. Većina tumora dece posledica je radioterapije drugih kranijalnih neoplazmi. Deca, kod koje je primenjeno zračenje centralnog nervnog sistema u lečenju akutne limfatične leukemije, imaju sedam puta veći rizik za razvoj sekundarne neoplazme i dvadeset puta veći rizik za intrakranijalne tumore. Najčešće neoplazme su astrocitomi i meningeomi. Deca majki koje su prenatalno zračene u dijagnostičke svrhe takođe imaju veći rizik za nastanak intrakranijalne tumore[26]
Imunosupresija
Imunosupresija se viđa npr. kod bolesnika sa primarnim limfomom mozga, bilo kod onih lečenih imunosupresivnom terapijom zbog transplantacije bubrega ili kostne srži, bilo kod onih sa AIDS-om
Izloženost vinil hloridu
Do primarne izloženosti vinil hloridu dolazi udisanjem. Dugotrajna izloženost može da izazove rak jetre, mozga, krvi ili pluća. Vinil hlorid je, prema Međunarodnoj agenciji za istraživanje raka, klasifikovan u grupu 1 karcinogena, što znači da predstavlja sigurni uzrok raka kod ljudi.
Izloženost virusima
U eksperimentalnim uslovima pokazano je da se unosom onkogenih virusa mogu izazvati tumori mozga (RNA tumorski virus, Rous sarcoma virus, Polyoma virus sarkom meningea)
Trauma i infekcije
Kao mogući, ali istraživanjima nedovoljno potvrđeni, uzroci tumora CNS navode se traume i infekcije glave.
Hemoterapija
Primenu citostatika u hemoterapiji često prate i njihova neželjena dejstva. Oni ne deluju selektivno samo na primarni maligni proces-tumor, već „uništavaju“ u većoj ili manjoj meri i deo zdravih ćelija što može rezultovati pojavom brojnih neželjenih reakcija pa i intrakranijalnih tumora.
Hormonski poremećaji
Veća učestalost glioma u muškaraca, a meningeoma u žena ne može se objasniti drugim faktorima osim hormonskim[27].
Akumulacija genskih poremećaja
Prema brojnim izvorima oni se navode kao jedan od značajnijih etioloških faktora u nastanku primarnih intrakranijalnih tumora. Naime akumulacijom genskih poremećaja, ćelije izbegavaju normalne regulacione mehanizme i uništenje od strane imunskog sistema[28]. Zato različiti nasledni sindromi mogu biti predisponirajući faktor u pojavi tumora, među njima dominiraju neurofibromatoza, tuberozna skleroza, von Hippel-Lindauova bolest, Turcotov sindrom i Li-Fraumeni sindrom.
Poremećaji hromozoma imaju značajnu ulogu u nastanku tumora. Gubitak hromozoma 17p viđa se u bolesnika sa astrocitomom niskog stepena malignosti[29][30], a gubitak dela hromozoma-10 vezan je uz pojavu multiformnog glioblastoma[31][32]. Pretpostavlja se da delecije hromozoma rezultuje gubitkom tumorskih supresorskih gena koji normalno sprečavaju nastanak tumora, (npr povezanost nastanka meningeoma sa multiplim delecijama hromozoma-22 ). Nasuprot ovome, proto-onkogeni kao c-cis, c-erbB, gli, c-MIC i n-ras mogu biti preterano izraženi u nekih tumora[28]. Razlike između kliničko-patoloških entiteta astrocitoma posledica su tipa i redosleda genetičkih poremećaja stečenih za vreme transformacije.
Više je molekularnih mehanizama uključeno u nastanak glioma i njihovu progresiju u malignije tumore. Progresija glioma niskog u glioma visokog stepena malignosti vezana je sa inaktivacijom p53 tumorskog supresorskog gena na hromozomu 17 p i s prejakom ekspresijom faktora rasta koji potiče od trombocita (енгл. platelet-derived grovth factor – PDGF)[33]. Nastanak glioblastoma uključuje pojačavanje receptora epidermalnog faktora rasta (енгл. epidermal grovth factor receptor – EGF-R) i ekspresiju faktora angiogeneze kao što je vaskularni endotelni faktor rasta (енгл. vascular endothelial grovth factor – VEGF)[34][35]. Različita istraživanja pokazala su imunosupresiju kod bolesnika koji boluju od glioblastoma.
Brojni imunosupresivni molekuli, kao transformišući faktor rasta – b (енгл. transforming grovth factor – b), interleukin-10 i prostaglandin E2 uključeni su u potiskivanje ćelijskog imunskog odgovora u bolesnika sa gliomom[36][37])
| Karakterisike hromozomskih i genskih aberacija intrakranijalnih tumora[38][39] | ||
| Tip tumora | Hromozomske abnormalnosti | Genske alteracije |
|---|---|---|
| Astrocitom I stepena | TP53 nedostaju mutacije | |
| Astrocitom II stepena | TP53 mutacije u 60% ukoliko progredira u GBM[40] | |
| Glioblastom multiformni | +7 | nepoznate |
| -9p | CDKN2A, CDKN2B | |
| -10 | PTENI MIMAC1 Mutacija gena | |
| -17p | P53 mutacija | |
| Dmin | Amplifikacija EFGR gena | |
| Oligodendrogliom | -1p,19q | nepoznate |
| Meduloblastom | -17p | nepoznate |
| Neurofibromatoza I stepena | 17q12 | Mutacija NF1 gena |
| Neurofibromatoza II stepena | 22q12 | Mutacija NF2 gena |
Metastaze u lobanjskoj duplji primarnog tumora drugog organskog sistema najčešći su unutarlobanjski tumori kod bolesnika starije životnog doba. Prema učestalosti na prvom mestu su metastaze karcinoma pluća, dojke, melanoma, karcinoma bubrega i debelog creva. Unutarlobanjsko širenje metastatskog karcinoma odvija se pretežno arterijskom cirkulacijom, a ređe Batsonovim venskim pleksusom [в], kod bolesnika sa gastrointestinalnim i karličnim tumorima. unutarlobanjske metastaze se dijagnostikuju u otprilike 24% bolesnika koji umiru od zloćudnih tumora. Učestalost je značajno veća u odrasloj i starijoj životnoj dobi, dok je incidenca kod dece oko 6%.
Unutarlobanjske metastaze su, tipično ovalne, dobro ograničene lezije na granici sive i bele mase, okružene obimnim vazogenim edemom nastalim kao posledica narušene funkcije krvno-moždane barijere. U nešto više od 50% bolesnika javljaju se višestruke metastaze, sa većom verovatnoćom umnožavanja kod bolesnika sa karcinomom pluća ili dojke, melanomom itd. Većina unutarlobanjskih metastaza (80%) su lezije mozga i mekih moždanih omotača, lokalizovane supratentorijalno, dok je ostatak lokalizovan na duri i kostima lobanje. Unutarmoždano krvarenje je učestalije kod metastaza melanoma i karcinoma bubrega.
Patogeneza
[уреди | уреди извор]Patogenetski gledano svaka novotvorevina u lobanjskoj duplji ima progresivni rastući tok i u svojoj evoluciji razara, zamenjuje ili potiskuje moždano tkivo i ranije ili kasnije dovodi do povećanja intrakranijalnog pritiska. Tumori mozga proizvode neurološke manifestacije kroz niz mehanizama među kojima su najvažniji:
- Razaranje moždanog parenhima i određenih nervnih puteva,
- Porast intrakranijalnog pritiska
Patohistološka priroda tumora utiče na kliničku sliku i prognozu bolesti, pri čemu lokalizacija tumora može biti loš prognostički znak kao i malignost tumora, isto kao što i histološka malignost tumora predstavlja primarno loš prognostički znak i kada je tumor pristupačan hirurškoj intervenciji, (npr na konveksitetu mozga).
Porast intrakranijalnog pritiska osnovni je pokretač svih patofizioloških procesa i pratećih poremećaja kod tumora mozga. Totalni volumen intrakranijalne (unutarlobanjske) duplje je stalan te promene u volumenu mozga i njegovih omotača ili promene volumena krvnih sudova i krvi ili cerebrospinalne tečnosti nastaje na račun volumena jednog od ovih tkiva ili tečnosti.
Na intrakranijalni pritisak utiču četiri faktora:
- Uvećanje mase mozga (izražen porast mase mozga dovodi do hernijacije delova mozga zbog porasta lokalnog pritiska u ograničenim delovima lobanjske jame, pošto je lobanja podeljena falksom i tentorijumom)
- Poremećaj cerebralne cirkulacije (kompresija vena i venskih sinusa povećava pritisak što je dodatni faktor uvećanja moždanog edema. Pritisak na arterije redukuje protok i često izaziva arterijsku hipertenziju)
- Poremećaj cirkulacija cerebrospinalne tečnosti (mnogi tumori remete protok likvora i naročito ako su lokalizovani u zadnjoj lobanjskoj jami i izazivaju porast intrakranijalnog pritiska)
- Kod dece, zastoj dovodi do hidrocefalusa, dok kod odraslih povećanje intrakranijalnog pritiska dovodi do strukturnih oštećenja moždanog parenhima)
Klinička slika
[уреди | уреди извор]U trenutku kada vrlo mali porast volumena tumora može rezultirati značajnim rastom tlaka, nastaje opasnost od transtentorijske i tonzilarne hernijacije, kome i smrti. Neurološki ispadi ovise o smještaju tumora, a uključuju motorne ili osjetne ispade, hemianopsiju, afaziju ili kombinaciju navedenoga u supratentorijskih tumora, te pareze kranijalnih živaca i disfunkciju malog mozga u bolesnika s tumorom stražnje lubanjske jame
Simptomi i znaci kliničke slike intrakranijalnih tumora u direktnoj su zavisnosti od lokalizacije, veličine (mase), okolnog edema i brzine rasta tj infiltracije i destrukcije moždanog tkiva. U trenutku kada vrlo mali porast volumena tumora rezultira značajnim porastom pritiska, nastaje opasnost od transtentorijske i tonzilarne hernijacije, kome i smrti. Neurološki ispadi zavise o lokalizacije tumora, a uključuju motorne ili osećajne ispade, hemianopsiju, afaziju ili kombinaciju navedenu kod supratentorijskih tumora, te pareze kranijalnih živaca i disfunkciju malog mozga u bolesnika sa tumorom zadnje lobanjske jame.[41]
- Spororastući tumori lobanjske duplje
Spororastući tumori izazivaju masivno uvećanje normalnih struktura, te su najčešće već jako veliki u trenutku ispoljavanja simptoma. Slobodan prostor lobanjske duplje, koji kod zdravih odraslih osoba iznosi prosečno 150 cm³, ograničava mogućnost kompenzacije promena odnosa unutar lobanje.
Malo veća mogućnost širenja procesa unutar lobanje postoji kod dece koja još nemaju zatvorene šavove kostiju lobanje[42] i starijih ljudi kod kojih je mozak atrofičan, što u početku stvara u lobanji više mesta za širenje eventualnih tumorskih izraslina, pa zato će one tek kasnije dati simptome.
- Brzorastući tumori
Ovi tumori vrlo rano izazivaju simptome i zato se kod njih prvi klinički znaci javljaju dok su tumorske novotvorevine još relativno male.
Ako simptomi i znaci povišenog intrakranijalnog pritisak prethode početku lokalnih neuroloških disfunkcija, vrlo je verovatno da se radi o tumoru moždane komore ili dubokih struktura srednje linije. Ako su lokalizovani znaci (epileptički napadi, ataksija, smetnje vida, kranijalne neuropatije ili disfunkcija kortikospinalnog puta) dominantni u odsutnosti povećanog intrakranijalnog pritisak, najverovatnije tumor potiče iz parenhimskih struktura (moždane hemisfere, moždano stablo ili mali mozak).
Tumori mogu biti dobro ograničeni od okolnog tkiva (kapsulirani), a mogu biti i infiltrativni i time uništavati nervne ćelije i ometati im funkciju[43].
| Znaci | Karakteristike |
|---|---|
| Opšti znaci | Nastaju kao posledica povećanog intrakranijalnog pritisak (IKP). Povišen intrakranijalni pritisak odgovoran je za klasični trijas simptoma: glavobolju, mučninu i povraćanje. |
| Žarišni ili fokalni znaci ili neurološki „ispadi“ | Nastaju kao posledica direktnog pritiska ili infiltracije tumorskog tkiva u odgovarajuća područja CNS. |
Opšti znaci i simptomi unutarlobanjskih tumora
[уреди | уреди извор]Među opštim znacima unutarlobanjskih tumora najčešće se navode glavobolja, povraćanje i promene na očnom dnu u obliku tzv. zastojne papile oka.
Kod unutarlobanjskih tumora glavobolja može nastati zbog pritiska ili rastezanja struktura osjetljivih na bol (tvrde moždane opne, venskih sinusa, arterija na bazi mozga ili moždanih živaca koji prenose osećaj bola). Glavobolja kao simptom se nešto ranije javlja kod tumora u zadnjoj lobanjskoj jami, često je pulsirajućeg karaktera ili “žarenja”, postepeno se pojačava i najizraženija je rano ujutro, mada se ponekad javlja i u toku noću. Obično se pojačava pri aktivnostima koje povećavaju pritisak unutar lobanje: fizičko naprezanje, kašalj, kijanje, naprezanje u toku nužde, snošaja itd. U početku, centralni nervni sistem, svojim kompenzatornim mehanizmima, dozvoljava latentnu fazu tj. fazu adaptacije moždane mase na edem, što se klinički manifestuje periodicitetom u javljanju glavobolje, kao i u njenom intenzitetu i trajanju. U tom periodu, lokalizacija glavobolje je u najvećem broju slučajeva vezana za regionalnu diferencijaciju tumora, da bi, nakon iscrpljivanja pomenutih kompenzatornih mehanizama i nastajanja difuznog edema mozga, i glavobolja postala difuzna i kontinuirana tokom celog dana.[44]
Promene na očnom dnu
Takozvana zastojna papila, nastaje zbog zastoja krvi u venama očnog dna usled porasta unutarlobanjskog pritiska. Zastojna papila se javlja vrlo rano kod tumora malog mozga, ali i kod drugih poremećaja u lobanji.
Jedan od najčešćih znakova unutarlobanjskih tumora je povraćanje, koje se manifestuje u jutarnjim časovima. Nastupa naglo, u vidu lučnog mlaza, bez prethodne mučnine. Kao znak bolesti povraćanje je prisutno je u 50 posto slučajeva unutarlobanjskih tumora.
Jedan od čest simptom koji se javlja prvi put u životu bolesnika (u vidu iznenadnog gubitka svesti sa grčevima ekstremiteta, penom na ustima, ugrizom jezika ili spontanim mokrenjem, ili u obliku suženja svesti sa grčenjem jedne ruke ili ruke i noge jednostrano i grčenjem mišića lica) koji takođe ukazuje na povišen pritisak unutar lobanje je epileptički napad.
Ostali znaci i simptomi.
U ostale znake i simptome unutarlobanjskih tumora spadaju; nesigurnost i gubitak ravnoteže, vrtoglavica, poremećaj intelektualnih funkcija (znaci lagane zanesenosti, osjećajne tuposti, znaci usporenja intelektualnih funkcija, zaboravnost, opšta usporenost, smetnje apstraktnog mišljenja, pospanost, depresija), znaci poremećene svesti (od pospanosti do kome) te poremećaji vegetativnih funkcija (poremećaj pulsa, krvnog pritiska, ritma i pravilnosti disanja), takođe su veoma često prisutni znaci intrakranijalnih tumora kod mnogi bolesnika.
| {[center|Opšti znaci i simptomi unutarlobanjskih tumora}} | |
Znaci i simptomi |
Manifestacije
|
|---|---|
| |
| |
| |
| |
| |
| |
| |
| |
Žarišni supratentorijski i infratentorijskih moždani simptomi
[уреди | уреди извор]Žarišni znaci i simptomi poremećaja funkcija pojedinih područja centralnog nervnog sistema, koji pomažu u lokalizaciji tumorskog procesa
| |
| Lokalizacija tumora | Znaci i simptomi |
|---|---|
| Čeoni režanj |
|
| Slepoočni režanj |
|
| Potiljačni režanj |
|
| Temeni režanj |
|
| Mali mozak |
|
| Moždano stablo |
|
| Kičmena moždina |
|
| Hipofiza |
|
| Moždane opne |
|
Dijagnoza
[уреди | уреди извор]
Dijagnoza tumora lobanjske duplje nailazi na mnogobrojne poteškoće, naročito u ranim fazama bolesti, kod spororastućih tumora, kada su najčešće nedovoljno izraženi i nejasni znaci i simptomi koji bi upućivali na postojanje novotvorevina u intrakranijalnom prostoru. Kako su unutarlobanjske strukture okružene kostima one nisu dostupne spoljašnjem pregledu i zato su uvedene različite i mnogobrojne dijagnostičke metode za dokazivanje prisustva tumora lobanjske duplje. Rutinska primena kompjuterizovane tomografije (CT) i magnetne rezonance (MR), značajno je ubrzala dijagnostiku moždanih tumora. Primena najsavremenijih dijagnostičkih metoda, pozitronske emisione tomografije (PET) i emisione tomografije jednog fotona (SPECT) daje nove kvalitete što se tiče preciznijeg prepoznavanja histoloških, bioloških i biohemijskih karakteristika tumora, tj. njihovog tipa i gradusa, metodama neuroradiološke vizuelizacije.

1. Anamneza
[уреди | уреди извор]Dobro uzeti anamnestički podaci o tegobama prikupljeni od samog bolesnika ili članova porodice, mogu ukazati na postojanje procesa u lobanjskoj duplji i pravilno usmeriti dalji tok dijagnostike i lečenja.
2. Objektivan (fizikalan) pregled
[уреди | уреди извор]Objektivnim kliničkim fizikalnim pregledom neurologa, oftalmologa i drugih lekara specijalista, mogu se prikupiti važni podaci, kojima se utvrđuju različiti znaci i simptomi intrakranijalnih procesa (vidi tabele ispod),
3. Elektroencefalografija
[уреди | уреди извор]Elektroencefalografija (EEG) je posebna neurofiziološka metoda koja registruje moždanu električnu aktivnost preko elektroda smeštenih na poglavini (što je najčešći vid korišćenja) ili subduralno odnosno unutar moždanog tkiva. Rezultujući dijagram je poznat kao elektroencefalogram (EEG). EEG beleži moždane talase koji su prema frekvenciji podeljeni na delta talase (aktivnost do 4 herca), teta talase (od 4 do 8 herca), alfa talase (od 8-12 herca) i beta talase (preko 12 herca). U patološkim stanjima (epilepsija, encefalopatija, moždani udar ili druge strukturne lezije mozga) moždani talasi imaju svoj specifičan EEG zapis, zahvaljujući kojem je EEG uvršten kao dijagnostička metoda u ispitivanju intrakranijalnih procesa.
4. Laboratorijske analize]
[уреди | уреди извор]Laboratorijskom analizom cerebrospinalnog likvora moguće je utvrditi broj i izgled ćelija (citocentrifugiranje), sadržaj glukoze i proteina, alfa-fetoprotein (AFP), humanog horionskog gonadotropina (hCG).
5. Slikovne (radiološke) metode
[уреди | уреди извор]Primena slikovnih ili radioloških metoda u dijagnostici tumora nije samo procena strukturalnih abnormalnosti i otkrivanje komplikacija, već obuhvata prikaz funkcionalnih, hemodinamskih, metaboličkih, ćelijskih i citoarhitektonskih poremećaja. Time se opisuju morfološke i biološke osobine sa ciljem otkrivanja i stepenovanja intrakranijalnih tumora i procene efikasnosti odgovora organizma na lečenje i prognozu.
- 5.1. Kompjuterizovana tomografija
Kompjuterizovana tomografija (CT) je važna u dijagnostici intrakranijalnih tumora, a posebno kada daje uvid u lokalizaciju i veličinu procesa, eventualnu multicentričnost (npr. kod metastaza), uvid u odnos prema okolnim strukturama i njihovom pomeranju, izraženost edema koji se prikazuje u područjima hipodenziteta te prikaz ventrikularni komora i veličine eventualnog hidrocefalusa. -CT}- je korisniji od magnetne rezonancije u evaluaciji koštanih lezija i otkrivanju kalcifikacija u tumoru. CT-dijagnostika, predstavlja jednu od najzastupljeniju metoda vizuelizacije tumora mozga, zbog njene visoke pouzdanosti (oko 98%), kratkog vremena i nižih troškova snimanja, kao i zbog veće zastupljenosti po regionalnim centrima u odnosu na konkurentne metode.[45]
Pretraga je povezana s određenom dozom zračenja kojoj je bolesnik izložen, pa se indikacije za primenu ovog ispitivanja moraju vrlo precizno odrediti kako bi se izbeglo nepotrebno ozračivanje bolesnika[46].
- CT nekih oblika unutarlobanjskih tumora
-
Kompjuterizovana tomografija glioblastoma
-
Meningeom
-
Meduloblastom
- 5.2. Magnetna rezonantna tomografija
MR predstavlja superioran metod u morfološkoj dijagnostici tumora mozga. Snimanje magnetnom rezonancom (MRT) endokranijuma i kičmene moždine danas je veoma primenjivana metoda u dijagnostici bolesti CNS ne samo kod odraslih već i u populaciji pedijatrijskih bolesnika. Ona je superiorna u odnosu na kompjuterizovanu tomografiju (CT), naročito kod ispitivanja unutarlobanjskih i spinalnih lezija, zbog svoje dijagnostičke preciznosti i odsustva jonizujućeg zračenja.
| „ | Zahvaljujući MR, moguće je videti odnos tumora sa elementima baze mozga, pre svega kranijalnim nervima i krvnim sudovima, kao i strukturama gornjih i donjih delova moždanog stabla. Prednosti MR u odnosu na CT jeste visokokontrastna rezolucija slike, mogućnost rekonstrukcije slike u više ravni, odsustvo koštanih artefakta, mogućnost prikazivanja unutarlobanjskih krvnih sudova. MR rešava i diferencijalno dijagnostičke dileme u odnosu na cerebrovaskularne inzulte ili hematome u resorpciji, proistekle nakon realizacije CT kod obolelih od niskogradusnih astrocitoma. Kod obolelih od glioblastoma u odnosu na apcese i multiple metastaze. Zahvaljujući svojim mogućnostima i karakteristikama, MR se kvalifikovala i kao metoda izbora kod postoperativnog definisanja obima hirurške resekcije glioma.[47] | ” |
- MRT nekih oblika primarnih i sekundarnih intrakranijalnih tumora
-
Oligodendrogliom
-
Meduloblastom
-
Metastaza melanoma u levoj hemisferi
- 5.3. Radiografija lobanje
Nativna radiografija lobanje ciljano se nikada ne indikuje kod npr astrocitoma moyga, za razliku od primene u dijagnostici nekih drugih tipova unutarlobanjskih tumora, jer kod astrocitoma ne igra nikakvu ulogu.
- 5.4. Angiografija
Magnetska rezonantska angiografija (MRA) pomaže u preoperativnoj vizuelizaciji anatomski normalnih krvnih sudova i krvnih sudova tumora. U današnjim uslovima, pre nego što se neurohirurg upusti u operativno lečenje tumora mozga, tumorsku promenu vizuelizuje zahvaljujući prethodno realizovanoj kompjuterizovanoj tomografiji ili magnetnoj rezonanci. Ređe se odlučuje za realizaciju cerebralne angiografije, i to u cilju diferencijalne dijagnoze prema drugim tipovima tumora ili uopšte mas lezija, i preciziranja položaja tumora u odnosu na vaskulaturu endokranijuma.
6. Lumbalna punkcija
[уреди | уреди извор]Lumbalna punkcija se predlaže kod diferencijalno dijagnostičke nejasne situacije i sumnje na meningealnu karcinomatozu, bazalni meningitis i M. Lyme.
Lumbalna punkcija je kontraindikacija kod dece sa infratentorijalnim tumorom i kod dece sa hidrocefalusom zbog opstrukcije cerebrospinalnog likvora, jer može dovesti do hernijacije mozga. Zato se kod dece sa simptomima povišenog unutarlobanjskog pritiska lumbalna punkcija odlaže do hirurškog zahvata ili postavljanja šanta[48].
7. Pozitronska emisiona tomografija
[уреди | уреди извор]Pozitronska emisiona tomografija (PET) je korisna za evaluaciju unutarlobanjskih tumora, jer omogućava vizuelizaciju (slikovno prikazivanje) metaboličke razlike između normalnih i malignih ćelija. Astrocitomi i oligodendrogliomi su hipometabolički dok anaplastički astrocitomi i glioblastom multiforme su hipermetabolički. -PET}- je korisna u utvrđivanju: stepena malignosti tumora, prognozi, određivanju mesta biopsije, razlikovanju remisije tumora od posthirurških promena, nekroze, ožiljaka i edema (u bolesnika koji su se podvrgli radio ili hemoterapiji).
8. Stereotaksična biopsija
[уреди | уреди извор]Stereotaksična biopsija se najčešće preporučuj kod fokalnih lezije koje se obično ne mogu potvrditi ni kliničkim nalazima ni radiografski. Ova metoda služi da se dođe do uzoraka unutarlobanjskih tumora koji daje jasne indikacije o tipu malignog oštećenja i vrsti terapije koju treba primeniti za lečenje pacijenta. Takođe, biopsija omogućava da se dođe do sigurnog zaključka da tkivo u zoni oštećenja nema maligne karakteristike, čime se otklanja svaka sumnja u njegovu zloćudnost[49].
Terapija
[уреди | уреди извор]I pored značajnog razvoja novih metoda lečenja, na početku 21. veka, postignuto je tek skromno poboljšanje petogodišnjeg preživljenja bolesnika sa intrakranijskim tumorima.[50] Lečenja intrakranijalnih tumora je složen proces koji najčešće zahteva multidisciplinarni pritup tima stručnjaka u kojem, pored onkologa, učestvuju neurohirurg, neuroonkolog, oftalmolog, neuroradiolog, neuropatolog, psiholog, endokrinolog, fizijatar, a po potrebi i drugi subspecijalisti.
Pravovremeno lečenje najčešće poboljšava šanse za dobar ishod intrakranijalnih tumora, i prvenstveno zavisi od lokalizacije, veličine, vrste tumora i opšteg zdravstvenog stanja obolele osobe.
Cilj lečenja intrakranijalnih tumora može biti; izlečenje ili olakšanje tegoba. Zavisno od zadatog cilja lečenje je najčešće kombinovano; primenom hirurških metoda, radioterapije i hemoterapije.
Hirurško lečenje
[уреди | уреди извор]| Ciljevi | Benefiti hirurškog lečenja |
|---|---|
Produženje života |
U slučajevima kada je potpuno odstranjenje tumora nemoguće, znatna redukcija mase tumora uz postoperativnu primenu radioterapije i hemoterapije produžuje i popravlja kvalitet života obolele osobe. |
Poboljšanja simptoma |
Odstranjenjem tumora dolazi do dekompresije okolnog moždanog tkiva čime se u manjoj ili većoj meri ponovo uspostavljaju njegove funkcije. |
Redukcija ćelija |
Hirurško lečenje je jedini način kod koga se tumorske ćelije, uz uništavanje i fizički odstranjuju iz organizma. Smatra se da i delimično uklanjanje tumora ima pozitivan učinak, zbog smanjenja intrakranijskog pritiska, prekida krvno-moždane barijere i stvaranja prostora za rast tumora, čime se postiže ciklus rasta ćelija tumora. Navedene promene omogućavaju pojačanu izloženost tumora hemoterapeuticima i bolji odgovor tumora na hemoterapiju i radioterapiju. |
Povećanje osjetljivosti na radioterapiju i hemoterapiju |
Istraživanja koje su se bavile proučavanjem mehanizama rasta unutarlobanjskih tumora pokazale su da redukcija tumorske mase podstiče na rast do tada mirne ćelije, čineći ih senzitivnijim na druge metode lečenja. |
Postavljanje konačne dijagnoze |
Nakon histopatološke analize odstranjenog tumorskog tkiva hirurškim putem postavlja se konačna dijagnoza i određuje dalji pravac lečenja |
Radioterapija
[уреди | уреди извор]Radioterapija se primjenjuje na masu tumora i do 2 cm okolnog tkiva, sa mogućnošću hiperfrakcionirane radioterapije, odnosno primene čestih frakcija manjih doza zračenja na manju površinu moždanog tkiva.
Preciznija primena većih doza zračenja moguća je stereotaksijskom radiohirurgijom, uz smanjenje izloženosti normalnog moždanog tkiva zračenju.
Brahiterapija, odnosno intersticijska radioterapija može se koristiti za lečenje dobro ograničenih tumora prečnika <5 cm, sa implantacijom radioaktivnog materijala u tkivo tumora.
Hemoterapija
[уреди | уреди извор]Cilj hemoterapije intrakranijalnih tumora je kontrola rasta tumora i poboljšanje kvalitete života bolesnika. Hemoterapija produžuje preživljenje, naročito bolesnika sa anaplastičnim astrocitomom, oligodendrogliomom i limfomom, dok je glioblastom često na hemoterapiju rezistentan.[51]
Prognoza i komplikacije
[уреди | уреди извор]Ponašanje unutarlobanjskih tumora zavisi od osnovnog tipa ćelija od kojih se on sastoji, što se najbolje može videti u klasifikaciji SZO koja određuje izbor lečenja i prognozu. Uprkos značajnom razvoju novih metoda lečenja intrakranijalnih tumora u poslednjih dvadeset godina, dostignuto je tek skromno poboljšanje do petogodišnjeg preživljenja bolesnika.[50]
Osnovne komplikacije unutarlobanjskog (intrakranijalnog) rasta tumora povezane su sa razaranjem nervnog tkiva, direktnim kompresivnim efektom i u nekim slučajevima, opstrukcijom likvorskih puteva (hidrocefalus) i kompresijom krvnih sudova (infarkt).
Preživljenje bolesnika sa zloćudnim gliomima, koji su najčešći primarni tumori, ograničeno je uprkos kombinovanju različitih pristupa lečenju. Preživljenje uglavnom zavi o histopatologiji tumora, njegovom položaju u lobanji i starosti bolesnika. Starost je važan prognostički činilac. Zato mlađi bolesnici sa gliomima imaju duže preživljenje. Prosečno preživljenje bolesnika sa glioblastomom primenom trenutnih metoda lečenja iznosi manje od 9 meseci. Čak i nakon primene agresivne kombinacije lečenja, (hirurško, hemoterapija i radioterapija) dolazi do recidiva glioblastoma između 6 i 12 meseci nakon lečenja, a kod anaplastičnog astrocitoma u nešto dužem periodu od 18 do 36 meseci[52].
Prognoza unutarlobanjskih tumora
| |||
| Vrste intrakranijalnih tumora | Preživljavanje do pet godina (u %) |
Srednja životna dob | Učestalost (u %) |
|---|---|---|---|
| Glioblastomi | 5,5 | 62 | 27,7 |
| Astrocitomi | 32,5 | 50 | 26,6 |
| Meningeomi | 91,3 | 61 | 21.9 |
| Neurinomi | 96,3 | 52 | 3,5 |
| Anaplastični Astrocitomi | 18,2 | 54 | 2,8 |
| Oligodendrogliomi | 60,6 | 43 | 2,1 |
| Meduloblastomi | 60,4 | 12 | 2,2 |
| Primarni limfomi | 21,4 | 64 | 1,3 |
Napomene
[уреди | уреди извор]- ^ Zbog pojmovne istorodnosti u tekstu se ravnopravno koriste terminini; intrakranijalni tumori, tumori lobanjske duplje, tumori mozga, tumori CNS.
- ^ Tentorij je duplikature tvrde moždane opne smeštena u poprečnoj ravnini (ravni koja pri uspravnom stavu seče telo u horizontalnom smeru), a nalazi se iznad malog mozga. On deli lobanjsku šupljinu na gornji i donji deo, odnosno prostor velikog mozga i prostor malog mozga.
- ^ Sistem vena u kičmenom stubu)
Izvori
[уреди | уреди извор]- ^ а б * Pavliša, Goran (2008). „Karakterizacija intrakranijskih tumora difuzijski mjerenim snimkama magnetne rezonancije i kvantifikacijom pojavnog difuzijskog koeficijenta : Doktorska disertacija” (PDF) (на језику: (језик: хрватски)). Sveučilište u Zagrebu. Архивирано из оригинала (PDF) 18. 07. 2013. г. Приступљено 4. 5. 2012.
- ^ а б в г д ђ е ж National Cancer Institute. „Trends in SEER incidence and U.S. mortality using the joinpoint regression program 1975–2000 with up to three joinpoints by race and sex.”. Недостаје или је празан параметар
|title=(помоћ). In: Ries LAG, Eisner MP, Kosary CL, Hankey BF, Miller BA, Clegg L, Edwards BK, urednici. SEER Cancer Statistics Review, 1975–2000. Bethesda, MD: National Cancer Institute, 2003, Section 3: Brain and Other Nervous System Cancer (Invasive), Table III-1. - ^ а б в Louis DN, Ohgaki H, Wiestler OD, Cavenee WK, urednici (2007). World Health Organization Classification of tumours of the central nervous system. IARC Press. Lyon, France.
- ^ Swanson, K. R.; Alvord Jr, E. C.; Murray, J. D. (2002). „Virtual brain tumours (Gliomas) enhance the reality of medical imaging and highlight inadequacies of current therapy”. British Journal of Cancer. 86 (1): 14—8. PMC 2746525
 . PMID 11857005. doi:10.1038/sj.bjc.6600021..
. PMID 11857005. doi:10.1038/sj.bjc.6600021..
- ^ Aleksandar Kostić i sar. Odnos preoperativne veličine tumora i preživljavanja kod obolelih od astrocitoma mozga Acta Medica Medianae 2007,Vol.46. стр. 17.
- ^ Wood, J. R.; Green, S. B.; Shapiro, W. R. (1988). „The prognostic importance of tumor size in malignant gliomas: A computed tomographic scan study by the Brain Tumor Cooperative Group”. Journal of Clinical Oncology. 6 (2): 338—43. PMID 3339397. doi:10.1200/JCO.1988.6.2.338..
- ^ а б Janićijević M. Tumori mozga. pp. 15-16. Beograd; Zavod za udžbenike i nastavna sredstava: 1994.
- ^ а б в Annegers, J. F.; Schoenberg, B. S.; Okazaki, H.; Kurland, L. T. (1981). „Epidemiologic study of primary intracranial neoplasms”. Arch Neurol. 38 (4): 217—219. PMID 7213145. doi:10.1001/archneur.1981.00510040043006..
- ^ Levin VA, Leibel SA, Gutin PH. Neoplasms of the central nervous system. In: Practice of Oncology. 6th ed. Philadelphia, PA: Lippincott Williams & Wilkins, (2001). стр. 2100—2160.
- ^ Patchell, R. A. (2003). „The management of brain metastases”. Cancer Treat Rev. 29 (6): 533—540. PMID 14585263. doi:10.1016/S0305-7372(03)00105-1..
- ^ Buckner, J. C.; Brown, P. D.; O'Neill, B. P.; Meyer, F. B.; Wetmore, C. J.; Uhm, J. H. (октобар 2007). „Central nervous system tumors”. Mayo Clin Proc. 82 (10): 1271—86. PMID 17908533. doi:10.4065/82.10.1271.
- ^ Sutherland, G. R.; Florell, R.; Louw, D.; Choi, N. W.; Sima, A. A. (1987). „Epidemiology of primary intracranial neoplasms in Manitoba, Canada”. Can Journal of the Neurological Sciences. 14 (4): 586—592. PMID 3500769..
- ^ а б в Kuttesch JF, Ater JL. Brain Tumors in Childhood. In: Kliegman BM, Behrman RE, Jenson HB, Stanton BF, editors. Nelson Textbook of Pediatrics. 18th ed. Philadelphia: Saunders Elsevier; (2007). стр. 2128-2137.
- ^ Gurney JG, Smith MA, Bunin GR. CNS and miscellaneous intracranial and intraspinal neoplasms. Bethesda, Maryland (USA): National Cancer Institute, SEER Pediatric Monograph; 1999.
- ^ McLendon, Roger E.; Robinson, Joe S.; Chambers, Debbie B.; Grufferman, Seymour; Burger, Peter C. (1985). „The glioblastoma multiforme in Georgia, 1977–1981”. Cancer. 56 (4): 894—897. PMID 2990658. S2CID 23901722. doi:10.1002/1097-0142(19850815)56:4<894::AID-CNCR2820560432>3.0.CO;2-#..
- ^ Cole, Gillian C.; Wilkins, Peter R.; West, Robert R. (1989). „An Epidemiological Survey of Primary Tumours of the Brain and Spinal Cord in South East Wales”. British Journal of Neurosurgery. 3 (4): 487—493. PMID 2803596. doi:10.3109/02688698909002835..
- ^ Louis, D. N.; Ohgaki, H.; Wiestler, O. D.; Cavenee, W. K.; Burger, P. C.; Jouvet, A.; Scheithauer, B. W.; Kleihues, P. (2007). „The 2007 WHO Classification of Tumours of the Central Nervous System”. Acta Neuropathologica. 114 (2): 97—109. PMC 1929165
 . PMID 17618441. doi:10.1007/s00401-007-0243-4.[мртва веза]
. PMID 17618441. doi:10.1007/s00401-007-0243-4.[мртва веза]
- ^ Louis DN, Ohgaki H, Wiestler OD, Cavenee WK (eds) . World Health Organization Classification of Tumours of the Central Nervous System. IARC, Lyon. WHO Classification of Tumours of the Central Nervous System. International Agency for Research on Cancer. 2007. ISBN 978-92-832-2430-3.
This is the last (2007) WHO classification. On the Internet at the URL:are the previous WHO classifications. Архивирано на сајту Wayback Machine (13. јануар 2011) - ^ Office for National Statistics (www.statistics.gov.uk Архивирано на сајту Wayback Machine (26. април 2012)); and Cancer Research UK (www.cancerresearchuk.org)
- ^ Louis, D. N.; Ohgaki, H.; Wiestler, O. D.; Cavenee, W. K.; Burger, P. C.; Jouvet, A.; Scheithauer, B. W.; Kleihues, P. (2007). „WHO classification of Tumours of the Central Nervous System.”. Acta Neuropathologica. 114 (2): 97—109. PMC 1929165
 . PMID 17618441. doi:10.1007/s00401-007-0243-4.
. PMID 17618441. doi:10.1007/s00401-007-0243-4.
- ^ Jarebinski M, Pavlović M, Pekmezović T (1999). „Epidemiološka istraživanja malignih tumora u dece i adolescenata.”. Vojnosanitetski Pregled. 56 (1): 75.
- ^ Mueller, B. A.; Gurney, J. G. (1992). „Epidemiology of pediatric brain tumors.”. Neurosurg Clin N Am. 3 (4): 717. PMID 1392571. doi:10.1016/S1042-3680(18)30622-3.
- ^ Pavlović M. Epidemiološko-klinička studija tumora mozga u dece i adolescenata. Magistarska teza. Medicinski fakultet, Beograd 2000.
- ^ Schoenberg, B. S. Epidemiology of primary intracranial neoplasms: Disease distribution and risk factors. U Saleman M, Neurobiology of Brain Tumors, Concepts in Neurosurgery, vol 4. Baltimore, USA: Williams & Wilkins, (1991). стр. 3-18.
- ^ Wrensch M, Minn Y, Chew T, Bondy M, Berger, MS (2002). „Epidemiology of primary brain tumors: Current concepts and review of the literature.”. NeuroOncology. 4: 278—299..
- ^ Fisher, J. L.; Schwartzbaum, J. A.; Wrensch, M.; Wiemels, J. L. (2007). „Epidemiology of brain tumors”. Neurol Clin. 25 (4): 867—90. PMID 17964019. doi:10.1016/j.ncl.2007.07.002..
- ^ Bondy, M.; Ligon, B. L. (1996). „Epidemiology and etiology of intracranial meningiomas: A review”. J Neurooncol. 29 (3): 197—205. PMID 8858525. S2CID 35272336. doi:10.1007/BF00165649..
- ^ а б Soo EW, Galindo EG, Levin VA. Brain Tumors. Medical Oncology: A Comprehensive Review. Dostupno sa URL: [1]
- ^ James CD, Carlbom E, Nordenskjold M, Collins VP, Cavenee WK (1989). „Mitotic recombination of chromosome 17 in astrocytomas”. Proc Natl Acad Sci USA. 86 (8): 2858—2862. Bibcode:1989PNAS...86.2858J. PMC 287018
 . PMID 2565039. doi:10.1073/pnas.86.8.2858
. PMID 2565039. doi:10.1073/pnas.86.8.2858  ..
..
- ^ Lang, F. F.; Miller, D. C.; Koslow, M.; Newcomb, E. W. (1994). „Pathways leading to glioblastoma multiforme: A molecular analysis of genetic alterations in 65 histocytic tumors”. Journal of Neurosurgery. 81 (3): 427—436. PMID 8057151. doi:10.3171/jns.1994.81.3.0427..
- ^ Lang, F. F.; Miller, D. C.; Koslow, M.; Newcomb, E. W. (1994). „Pathways leading to glioblastoma multiforme: A molecular analysis of genetic alterations in 65 astrocytic tumors”. Journal of Neurosurgery. 81 (3): 427—436. PMID 8057151. doi:10.3171/jns.1994.81.3.0427..
- ^ Bruner, J. M. (1994). „Neuropathology of malignant gliomas”. Semin Oncol. 21 (2): 126—138. PMID 8153659..
- ^ Sidransky, D.; Mikkelsen, T.; Schwechheimer, K.; Rosenblum, M. L.; Cavanee, W.; Vogelstein, B. (1992). „Clonal expansion of p53 mutant cells is associated with brain tumour progression”. Nature. 355 (6363): 846—847. Bibcode:1992Natur.355..846S. PMID 1311419. S2CID 4318673. doi:10.1038/355846a0..
- ^ Dunn, Ian F.; Heese, Oliver; Black, Peter McL. (2000). „Growth factors in glioma angiogenesis: FGFS, PDGF, EGF, and TGFS”. J Neurooncol. 50 (1–2): 121—137. PMID 11245272. S2CID 11369909. doi:10.1023/A:1006436624862..
- ^ Schlegel, J.; Scherthan, H.; Arens, N.; Stumm, G.; Cremer, T.; Kiessling, M. (1994). „Detection of amplified DNA sequences by comparative genomic in situ hybridization with human glioma tumor DNA as probe”. Verh Dtsch Ges Pathol. 78: 204—207. PMID 7533987..
- ^ Roszman, T.; Elliott, L.; Brooks, W. (1991). „Modulation of T-cell function by gliomas”. Immunol Today. 12 (10): 370—374. PMID 1958290. doi:10.1016/0167-5699(91)90068-5..
- ^ Dix, A. R.; Brooks, W. H.; Roszman, T. L.; Morford, L. A. (1999). „Immune defects observed in patients with primary malignant brain tumors”. Journal of Neuroimmunology. 100 (1–2): 216—232. PMID 10695732. S2CID 44257217. doi:10.1016/S0165-5728(99)00203-9..
- ^ Kraus JA, Lamszus K, Glesmann N, Beck M, Wolter M, Sabel M, Krex D, Klockgether T, Reifenberger G, Schlegel U. Kraus, J. A.; Lamszus, K.; Glesmann, N.; Beck, M.; Wolter, M.; Sabel, M.; Krex, D.; Klockgether, T.; Reifenberger, G.; Schlegel, U. (2001). „Molecular genetic alterations in glioblastomas with oligodendroglial component.”. Acta Neuropathol (Berl). 101 (4): 311—320. PMID 11355302. doi:10.1007/s004010000258.
- ^ Leonard, J. R.; Cai, D. X.; Rivet, D. J.; Kaufman, B. A.; Park, T. S.; Levy BK, Perry A (2001). „Large cell/anaplastic medulloblastomas and medullomyoblastomas: clinicopathological and genetic features”. Journal of Neurosurgery. 95 (1): 82—88. PMID 11453402. doi:10.3171/jns.2001.95.1.0082.
- ^ Lübbe, J.; von Ammon, K.; Watanabe, K.; Hegi, M. E.; Kleihues, P. (1995). „Familial brain tumour syndrome associated with a p53 germline deletion of codon 236”. Brain Pathol. 5 (1): 15—23. PMID 7767487. S2CID 19892022. doi:10.1111/j.1750-3639.1995.tb00572.x..
- ^ Dean, Malcolm (2003). „Leaked public service report embarrasses UK government”. Lancet. 361 (9354): 322—331. S2CID 54364069. doi:10.1016/S0140-6736(03)12374-4..
- ^ Nikitović, M. R.; Golubicić, I. V.; Borojević, N. D.; Pekmezović, T. D.; Grujicić, D. M.; Plesinac-Karapandzić, V. S. (2009). „Pediatric brain tumors--diagnostic and treatment”. Acta Chirurgica Iugoslavica. 56 (4): 19—24. PMID 20419991. doi:10.2298/ACI0904019N..
- ^ Mojsilovic, A.; Rogowitz, B.; Gomes, J.; Deisboeck, T. S. (2002). „Analysis and 3D reconstruction of heterogeneity in malignant brain tumors: An interdisciplinary case study using a novel computational visualization approach”. AQCH. 24 (3): 125—33. PMID 12102123..
- ^ Đorđević M, Tofović P, Sekulović N. Intrakranijumska hipertenzija. Beograd – Zagreb: Medicinska Knjiga; 1990.
- ^ Yamada, S.; Takai, Y.; Nemoto, K.; Ogawa, Y.; Kakuto, Y.; Hoshi, A.; Sakamoto, K. (1993). „Prognostic significance of CT scan in malignant glioma”. Tohoku Journal of Experimental Medicine. 170 (1): 35—43. PMID 8278987. doi:10.1620/tjem.170.35..
- ^ Glantz, M. J. Central nervous system complications of radiation. MedLinkNeurobase third 2000 edition
- ^ Stefanović I. Uticaj somatostatina na visokomaligne astrocitome: Doktorska disertacija. Medicinski fakultet; Univ. Niš; 1998.
- ^ Pizzo A, Poplack DG, editors. Principles and practice of pediatric oncology. 5th ed. Philadelphia: Lippincot Williams & Wilkins; 2005.
- ^ .Jajić Đ,Momčilović A.: CT-stereotaksične biopsije dubokih moždanih tumora. I simpozijum VMA o malignim tumorima endokranijuma,Beograd 1990,Zbornik radova pp. 46-50.
- ^ а б Legler, J. M.; Ries, L. A.; Smith, M. A.; Warren, J. L.; Heineman, E. F.; Kaplan, R. S.; Linet, M. S. (1999). „Cancer surveillance series corrected: Brain and other central nervous system cancers: Recent trends in incidence and mortality”. J Natl Cancer Inst. 91 (16): 1382—1390. PMID 10451443. doi:10.1093/jnci/91.16.1382..
- ^ Stupp, R.; Mason, W. P.; Van Den Bent, M. J.; Weller, M.; Fisher, B.; Taphoorn, M. J.; Belanger, K.; Brandes, A. A.; Marosi, C.; Bogdahn, U.; Curschmann, J.; Janzer, R. C.; Ludwin, S. K.; Gorlia, T.; Allgeier, A.; Lacombe, D.; Cairncross, J. G.; Eisenhauer, E.; Mirimanoff, R. O.; European Organisation for Research and Treatment of Cancer Brain Tumor and Radiotherapy Groups; National Cancer Institute of Canada Clinical Trials Group (2005). „Radiotherapy plus concomitant and adjuvant temozolomide for glioblastoma”. New England Journal of Medicine. 352 (10): 987—996. PMID 15758009. S2CID 41340212. doi:10.1056/NEJMoa043330..
- ^ Castro, M. G.; Cowen, R.; Williamson, I. K.; David, A.; Jimenez-Dalmaroni, M. J.; Yuan, X.; Bigliari, A.; Williams, J. C.; Hu, J.; Lowenstein, P. R. (2003). „Current and future strategies for the treatment of malignant brain tumors”. Pharmacol Ther. 98 (1): 71—108. PMID 12667889. doi:10.1016/S0163-7258(03)00014-7..
Literatura
[уреди | уреди извор]- Kernohan JW, Sayre GP. Tumors of the central nervous system, In: Atlas of Tumor Pathology, section 10, fascicle 35. Washington, DC, USA: Armed Forces Institute of Pathology, 1982.
- Yamada, K.; Kasama, M; Kondo, T.; Shinoura, N; Yoshioka, M. (1994). „Chromosome studies in 70 brain tumors with special attention to sex chromosome loss and single autosomal trisomy”. Cancer Genet Cytogenet. 73 (1): 46—52. PMID 8174073. doi:10.1016/0165-4608(94)90180-5..
- Sawyer, J. R.; Sammartino, G; Husain, M.; Boop, F. A.; Chadduck, W. M. (1994). „Chromosome aberrations in four ependymomas”. Cancer Genet Cytogenet. 74 (2): 132—138. PMID 8019957. doi:10.1016/0165-4608(94)90011-6..
- Rogatto, S. R.; Casartelli, C; Rainho, C. A.; Barbieri-Neto, J. (1993). „Chromosomes in the genesis and progression of ependymomas”. Cancer Genet Cytogenet. 69 (2): 146—152. PMID 8402555. doi:10.1016/0165-4608(93)90093-2..
- Daumas-Duport C (1993). „Dysembrioplastic neuroepithelial tumors”. Brain Pathol. 3 (3): 283—295. PMID 8293188. S2CID 34050982. doi:10.1111/j.1750-3639.1993.tb00755.x..
Spoljašnje veze
[уреди | уреди извор]| Klasifikacija | |
|---|---|
| Spoljašnji resursi |
- WebMD: Brain Cancer Health Center
- MayoClinic: Patient Care & Health Information Diseases & Conditions; Brain tumor
- Brain Tumor: Definitions Neurosurgery UCLA
- Medline Plus: Brain tumour
- Cancer.Net: Brain tumor